Историческая справка и область применения
Первую микрососудистую пересадку кости выполнил Taylor в 1975 году. В качестве трансплантата для лечения пациента с посттравматическим дефектом большеберцовой кости он использовал костно-мышечный малоберцовый лоскут [255]. В последствии малоберцовый лоскут забирался через задний доступ и достаточно активно использовался хирургами для реконструкции крупных дефектов трубчатых костей различных локализаций.
Впервые кожно-костную компоновку лоскута применили Chen и Yan в 1983 году 1983 [39]. Это стало возможным благодаря предложению Gilbert использовать для забора латеральный доступ, при котором возникает меньше технических трудностей и, кроме этого, такой доступ позволяет более качественно увидеть кожные ветви перонеальной артерии [82]. Спектр применения лоскута был значительно расширен Hidalgo, который впервые выполнил практически полную реконструкцию нижней челюсти в 1989 году, для достижения этой цели им были выполнены остеотомии лоскута, позволившие придать ему необходимую форму. [105]. С тех пор малоберцовый лоскут считается оптимальным для реконструкции дефектов нижней челюсти протяженностью более половины ее длины [39, 74, 105, 151, 218, 228, 277, 287]. При этом в состав лоскута может быть включен участок камбаловидной мышцы, которая может быть реиннервирована с целью восстановления моторной функции [44]. Благодаря длине кости и широким возможностям локализации кожной подушки дизайн лоскута может быть различным [278, 286, 287]. В частности, лоскут может быть забран с двумя кожными подушками, что может быть использовано при реконструкции нижней челюсти и щеки [74, 105, 278, 287]. С целью увеличения длины костной части лоскута может быть выполнена продольная остеотомия, описанная Jones [123]. Этот прием использовался для замещения протяженных дефектов бедренной кости, а позже стал применяться в челюстно-лицевой хирургии.
С целью восстановления кожной чувствительности Hayden и O’Leary выполняли забор лоскута вместе с икроножным нервом, который анастомозировали с нервами ротовой полости [103]. В последствии сенсорно реиннервированные моторные лоскуты использовали для реконструкции полового члена [213]. Описан случай забора обеих малоберцовых костей, при котором второй лоскут был анастомозирован с сосудами первого лоскута [277].
Анатомия
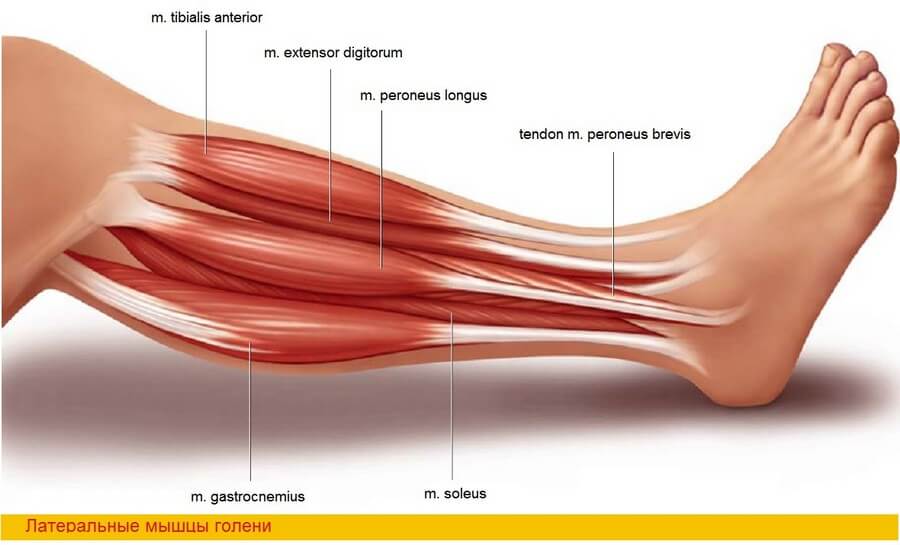
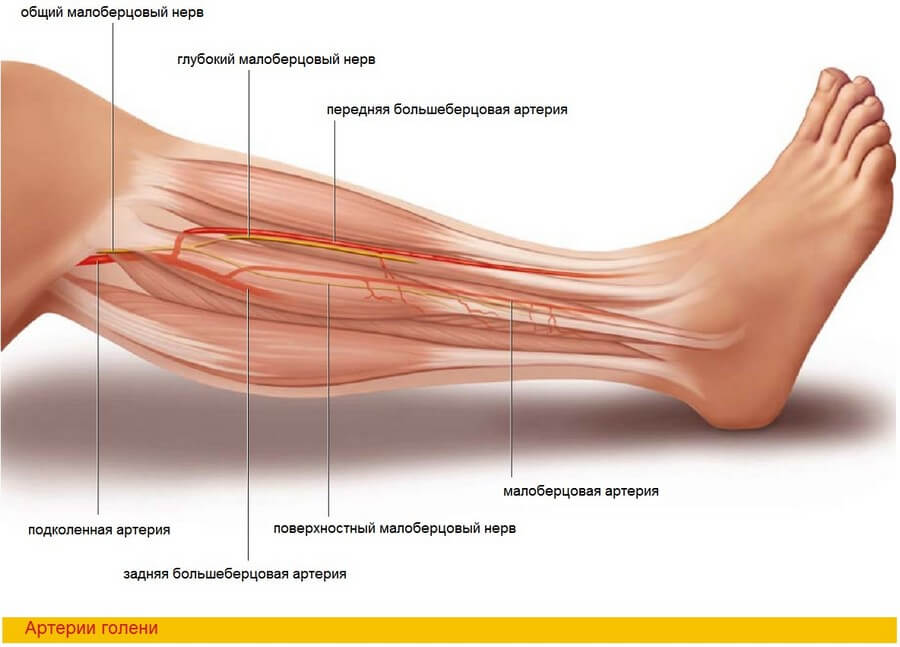
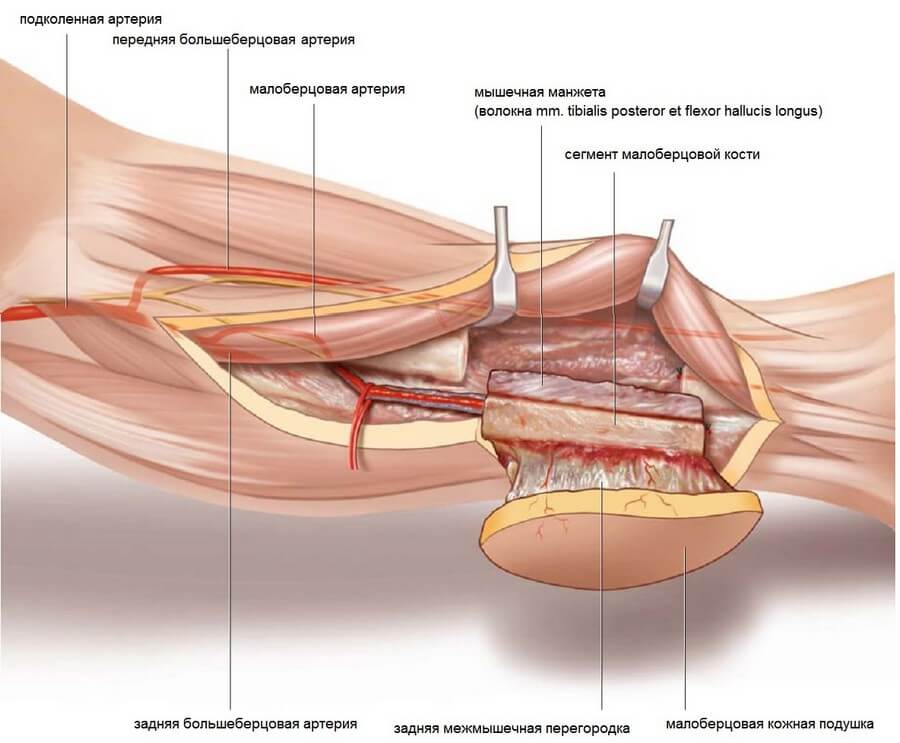
Главная сосудистая ножка лоскута — перонеальная (малоберцовая) артерия, которая является крупной ветвью задней большеберцовой артерии. Вместе с передней большеберцовой артерией эти три сосуда являются главными ветвями подколенной артерии. Сопровождаемая двумя венами (из них латеральная, как правило, больше [93]), перонеальная артерия проходит между m. flexor hallucis longus и m. tibialis posterior, и, помимо мышечных, отдает несколько ветвей к надкостнице и кости, а так же многочисленные кожные перфорантные сосуды, которые идут вдоль задней межмышечной перегородки к коже латеральной поверхности голени.
В большинстве случаев перонеальная артерия не играет значительной роли в кровоснабжении стопы, но в виду широкой вариантной анатомии передней и задней большеберцовых артерий в редких случаях она может быть доминантной артерией стопы. В литературе по анатомии человека неоднократно описаны случаи рудиментарного характера или полного отсутствия большеберцовых сосудов [4, 78, 80, 88, 104, 112, 114, 119, 145, 193]. Таким образом, для оценки донорского сосудистого русла обязательно выполнение предоперационной ангиографии или МРТ [255, 286, 287, 295]. Если одна из трех главных артерий будет отсутствовать, или ее калибр будет значительно снижен, то необходимо отказаться от этого лоскута. Помимо этого, следует иметь в виду атеросклеротический риск, который может привести к потере лоскута и к долгосрочным проблемам донорского места и дистальных отделов конечности. Хотя анатомия венозной системы отличается значительной вариабельностью, порой переходящей в уникальную индивидуальность, с этой позиции отсутствуют значимые противопоказания к забору малоберцового лоскута. Две коммитантные вены не всегда соединяются в общую перонеальную вену (66%), а могут раздельно впадать в подколенную вену (34%). Как бы то ни было, венозный компонент сосудистой ножки всегда целесообразно оценивать интраоперационно [93].
Несмотря на то, что малоберцовая кость не испытывает значительных механических нагрузок, необходимо оставлять не менее 7–8 см с проксимального и дистального концов с целью защиты малоберцового нерва вверху и предотвращения развития нестабильности в голеностопном суставе.
Тем не менее, длина костной части лоскута может достигать 25 см, что может быть достаточным для субтотальной или даже тотальной реконструкции нижней челюсти [82, 105]. Значительный интерес представляют кожные перфорантные сосуды, которые делают возможным забор лоскута с кожной подушкой. В соответствии с данными анатомических исследований перфорантные сосуды перонеальной артерии значительно варьируют по локализации, количеству, размеру и ходу. Неудивительно, что частота некроза кожной части лоскута у различных авторов значительно разнится. Hidalgo, включивший в состав малоберцового лоскута кожную часть у 5 пациентов из 12 (в статье, обобщавшей первый опыт автора), получил 4 случая полного или частичного некроза кожной подушки, и только у одного пациента не было осложнений [105]. С целью увеличения количества перфорантных сосудов, и, соответственно улучшения перфузии кожной подушки, им было предложено не зависимо от размера кожной части включать в состав лоскута заднюю межмышечную перегородку [106]. В условиях вариантности анатомии перфорантов Urken считает неизбежным некроз кожной подушки в 7-10% случаев [272]. При исследовании 52 трупов Chen и соавторы обнаружили, что имеется от 4 до 7 перфорантных мышечно-кожных сосудов, проходящих сквозь камбаловидную мышцу [39]. Другое исследование анатомии перфорантных сосудов выполнил Yoshimura. Он разделил перфорантные сосуды на мышечно-кожные (проходящие через малоберцовые мышцы), перегородочно-мышечно-кожные (проходящие между малоберцовыми мышцами и камбаловидной мышцей в толще задней межмышечной перегородки голени и отдающие мышечные ветви) и перегородочно-кожные ветви, не имеющие мышечных ветвей [296].
Иная классификация перфорантных сосудов была предложена Wei – он выделял только перегородочно-кожные перфоранты, проходящие через всю заднюю межмышечную перегородку и мышечно-кожные перфоранты, дополнительно проходящие через мышцы (малоберцовые, заднюю большеберцовую или камбаловидную) [277]. В последующих работах эти же авторы сообщили о 100% выживаемости кожных подушек у более сотни пациентов, что стало возможным благодаря локализации кожной части в области перехода средней трети малоберцовой кости в нижнюю [278].
В отличии от Wei, Carriquiry смог обнаружить только перегородочно-кожные перфоранты у 10 трупов [32]; к аналогичному выводу пришли Carr и соавторы [31], которые обнаружили, что кожная перфузия обеспечивалась исключительно за счет перегородочных перфорантов у 80 трупов и в 18 клинических случаях. Schusterman обнаружил, что среднее число перфорантных сосудов равняется 3,7 (из них 1,3 – перегородочно-кожных, 1,9 – мышечно-кожных и 0,6 – адгезирующих только к фасции без пенетрации мышц) [225]. Основываясь на этих данных, авторы рекомендуют включать в состав кожно-костного лоскута межмышечную перегородку с участками мышц по обе стороны от нее (задняя большеберцовая, камбаловидная). Аналогичное предложение было сделано Harrison в 1986 году, которому удалось значительно снизить частоту некрозов кожной подушки благодаря использованию этой методики [99]. Несмотря на эти данные, Van Twisk считает целесообразным включение мышц только в том случае, когда не удается увидеть перегородочно-кожные сосуды в ходе забора лоскута [266].
Yoshimura описал кожный перонеальный лоскут, питание которого осуществлялось за счет тех же сосудов, что и у малоберцового костно-кожного лоскута [296]. Автором было выполнение исследование на 80 трупах, в ходе которого он выяснил, что среднее число кожных сосудов – 4,8 и 71% из них имеет мышечно-кожный характер [296]. В отличие от Yoshimura, который считал оптимальной локализацию кожной подушки на границе средней и нижней третей голени, многие хирурги применяют дизайн лоскута с кожной подушкой имеющей центр в 2 см выше середины расстояния между головкой малоберцовой кости и наружной лодыжкой [39, 153, 223, 248].
По мнению Flemming и соавторов выделение кожных сосудов лучше всего выполнять через передний субфасциальный доступ [74]. Если при этом не удастся обнаружить перегородочно-кожных сосудов, то в таком случае следует включить в лоскут часть камбаловидной мышцы, содержащую мышечно-кожные перфоранты [74].
По данным Wolff среднее число кожных перфорантов составляет 4,2. Большая часть из них в проксимальной части лоскута проходит через мышцы (заднюю большеберцовую или камбаловидную), а в дистальной – через межмышечную перегородку [286]. Наиболее благоприятным местом забора кожной подушки является область в 8-12 см проксимальнее лодыжки, поскольку по данным исследования 50 трупов именно здесь во всех случаях проходит крупный перфорантный перегородочно-кожный сосуд. Опираясь на эти данные, автор рекомендует рутинную локализацию кожной части на границе средней и нижней третей голени, что к тому же подразумевает возможность получения длинной сосудистой ножки.
В зависимости от размеров костной части лоскута и от места отхождения малоберцовой артерии от задней большеберцовой артерии длина сосудистой ножки может достигать 15 см в случае дистальной локализации кожной подушки [283, 286, 287]. Для увеличения длины сосудистой ножки Hidalgo предлагает выполнять забор максимально длинного сегмента малоберцовой кости с последующим субпериостальным отделением сосудистой ножки и окружающих ее тканей и резекцией проксимального конца костной части [107]. При этом способе кровоснабжение дистальной части малоберцовой кости не нарушается.
Для более точного определения площади и локализации кожной подушки могут быть использованы контрастные вещества, которые вводятся в перонеальную артерию. В большинстве случаев этот способ позволяет установить, что ширина кожной подушки достигает 10 см, а длина – 20 см. Однако на практике забор такой большой кожной подушки, составляющей почти всю латеральную поверхность голени, приведет к проблемам закрытия донорского места. Если необходимо получить лоскут с большой кожной подушкой следует использовать дополнительные лоскуты других донорских мест [151, 278]. В другом исследовании с введением контрастного вещества было обнаружено, что площадь кожной подушки на одном перфорантном сосуде составляет 12*7 см, что позволяет выполнять забор лоскута с двумя отдельными кожными частями не только путем деэпителизации [74], но и путем полного разделения кожной подушки между двумя перфорантами. В таких случаях с целью определения локализации перфорантов строго рекомендуется предоперационное выполнения допплеровской сонографии.
Первичное закрытие донорского места возможно при ширине кожной подушки до 6-7 см в верхней и средней третях голени, а в нижней трети в большинстве случаев приходится применять аутодермопластику. После забора лоскута конечность иммобилизируют на 3-4 дня, затем пациенту разрешают ходить с тростью.
Преимущества и недостатки
Малоберцовая кость является самым длинным костным лоскутом. В его состав может быть включена только костная часть, а может быть применена кожно-костная компоновка с одной или двумя кожными подушками. Область применения лоскута – от реконструкции дефектов костей конечностей до тотального замещения нижней челюсти, включая закрытие крупных дефектов ротовой полости. При реконструкции дефектов в области головы, шеи, и верхних конечностей не создавая помех друг другу могут работать две хирургические бригады: одна в донорском месте, а другая в реципиентном.
Кожа достаточно тонкая и эластичная, и по этим показателям практически идентична коже дорзальной поверхности предплечья. Широкая (3-5 см) межмышечная перегородка обеспечивает хорошую подвижность кожной подушки, что позволяет замещать дефекты стенок полости рта без натяжения. Как следствие, большинство хирургов считают этот лоскут наилучшим для реконструкции дефектов нижней челюсти.
Сосудистая ножка достаточно длинная, а диаметр сосудов – большой, что значительно облегчает анастомозирование. Несмотря на то, что ширина малоберцовой кости составляет только половину альвеолярной части нижней челюсти, кортикальный слой позволяет получить стабильность при установке внутрикостных зубных протезов, а у пациентов с атрофией альвеолярной части ширины малоберцовой кости вполне достаточно для качественного протезирования. У пациентов с нормальной высотой альвеолярной части может быть применена дупликатура малоберцовой кости либо два малоберцовых лоскута [123]. Однако, большинство авторов сообщают об успешном протезировании зубов без дупликации малоберцового лоскута [107, 118, 151, 278].
Тем не менее, несмотря на неоспоримые преимущества лоскут по длине и калибру сосудистой ножки, качеству кожной подушки, серьезную конкуренцию при реконструкции дефектов нижней челюсти протяженностью менее половины ее длины составляет васкуляризированный гребень подвздошной кости, обладающий высокой гистологической и анатомической идентичностью с нижней челюстью и ее альвеолярной частью в особенности.
Неблагоприятное влияние распространенных атеросклеротических проблем нижней конечности достаточно часто заставляет хирурга отказаться от малоберцового лоскута. Несмотря на то, что некоторые авторы полагают избыточной предоперационную ангиографию при нормальной пульсации сосудов стопы [60, 107, 154], большинство хирургов считают предоперационное инструментальное исследование (ангиография, МРТ, сонография) сосудистого русла донорского места обязательным [149, 161, 255, 287, 295]. Клинический опыт показывает, что примерно каждого пятого пациента приходится исключать именно из-за атеросклеротического процесса или из-за венозной недостаточности [287].
Еще одним недостатком является зачастую недостаточная перфузия кожи и чрезвычайно вариантная анатомия перфорантных сосудов [31, 74, 105, 107, 118, 225, 278, 296]. По данным Hidalgo [106] и Schusterman [225], некроз кожной подушки неизбежен в 7–9% случаев. По данным других исследователей наиболее оптимальной локализацией кожной подушки является переход средней трети голени в нижнюю, где перфузия кожи обеспечивается за счет перегородочно-кожных перфорантных сосудов [123, 273, 277, 278, 283, 286, 287]. В этом случае частота выживаемости кожной части лоскута составляет 95%, т.е. такой же, как и у других распространенных лоскутов [123, 273, 278, 287].
Область применения лоскута может быть расширена за счет возможности создания двух раздельных кожных подушек [297]. Тем не менее, Yakoo и соавторы отмечают, что в некоторых случаях кожные перфоранты латеральной поверхности голени могут отходить не от малоберцовой артерии, а от задней большеберцовой [295]. Если имеет место такой вариант анатомии, то приходится дополнительно анастомозировать перфорантные сосуды либо использовать второй кожный лоскут.
Кожная реиннервация, выполнявшаяся путем сшивания икроножного нерва Sadove и соавторами [213] и Wei и соавторами [278] не является единственно возможной – в некоторых случаях отмечалась спонтанная реиннервация за счет периферического прорастания нервных окончаний от реципиентных тканей.
Ряд авторов отмечает, что длина сосудистой ножки невелика и варьирует от 4 до 8 см, что требует применения сосудистых протезов или аутовенозной пластики [74, 151, 266]. Однако в тех случаях, когда лоскут забирается из дистальной части малоберцовой кости, где кровоснабжение кожи за счет перегородочно-кожных сосудов минимально, длина сосудистой ножки может быть значительно большей. К тому же в дистальной части малоберцовой кости значительно лучше перфузия самой кости за счет периостальных сосудов [286]. Необходимость аутовенозной пластики неоспорима только в тех случаях, когда удлинение сосудистой ножки за счет субпериостальной резекции проксимальной части малоберцовой кости невозможно или ограничено. С короткой сосудистой ножкой можно столкнуться также в тех случаях, когда малоберцовая артерия отходит от задней большеберцовой слишком дистально, но эту ситуацию можно предвидеть благодаря предоперационной ангиографии.
В соответствии с данными литературы морбидность донорского места оценивается как низкая. Помимо гипостезии по латеральной поверхности голени встречается боль и отечность в послеоперационном периоде. Достаточно часто встречаются ограничения амплитуды и скованность движений в голеностопном суставе и первым пальцем стопы, однако эти симптомы носят больше субъективный характер [51, 86, 107]. У некоторых пациентов жалобы на боль при ходьбе сохраняются в течение нескольких месяцев [22, 172, 273], а по сравнению с контрольной группой можно отметить снижение скорости пешей ходьбы [22]. В большинстве случаев после операции не развивается нестабильность голеностопного сустава [51, 146].
В оставшейся дистальной части малоберцовой кости через несколько лет после операции рентгенологически могут быть обнаружены признаки остеопороза, однако это никак не влияет на походку и на стабильность голеностопного сустава [146].
Еще одним осложнением донорского места являются гематомы, которые происходят из торцов резецированной малоберцовой кости. Необходимо уделять внимание этому моменту, поскольку возможно развитие компартмент синдрома [52].
Первичное закрытие донорского места необходимо выполнять без натяжения краев раны, поскольку это скорее всего приведет к краевому некрозу. По данным Shindo при первичном закрытии донорского места осложнения встречаются чаще, чем при аутодермопластике [234]. Для улучшения приживления кожного трансплантата целесообразно применять давящую повязку, а конечность иммобилизировать на 3-4 дня.
Забор лоскута
Предоперационное обследование
Как уже отмечалась, анатомия сосудов малоберцового лоскута может быть вариантой, кроме этого актуальной проблемой является атеросклероз. В связи с этим целесообразно выполнение традиционной ангиографии, или менее инвазивной магнитно-резонансной ангиографии. Противопоказанием являются признаки сосудистой недостаточности (варикозная болезнь, снижение пульсации артерий стопы, перемежающаяся хромота, боль при ходьбе). Данные доплеровской сонографии, позволяющей локализовать сосуды в области задней межмышечной перегородки, могут значительно облегчить их поиск во время операции.
Положение пациента
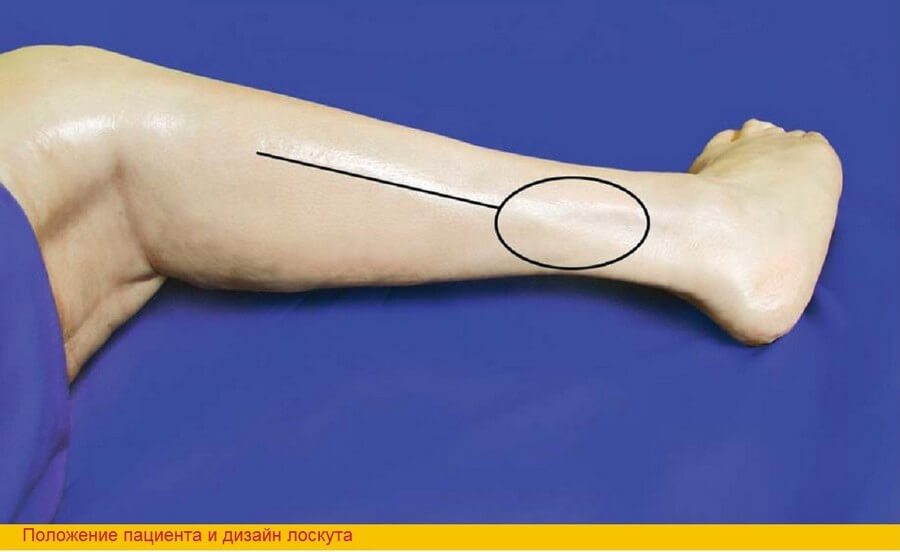
Пациент лежит на животе с конечностью, слегка согнутой в коленном суставе. Такое положение значительно облегчает работу с латеральным и задним компартментами голени. Под бедро можно положить подушку. Конечность обрабатывают до средней трети бедра, стопу закрывают перчаткой, оставляя места пальпации сосудов. Использование жгута нежелательно, поскольку определение перфорантных сосудов значительно облегчается при их пульсации. При бережной хирургической технике и адекватном гемостазе кровопотеря обычно небольшая, а при использовании жгута имеется риск развития послеоперационной гематомы и компартмент-синдрома.
Дизайн лоскута
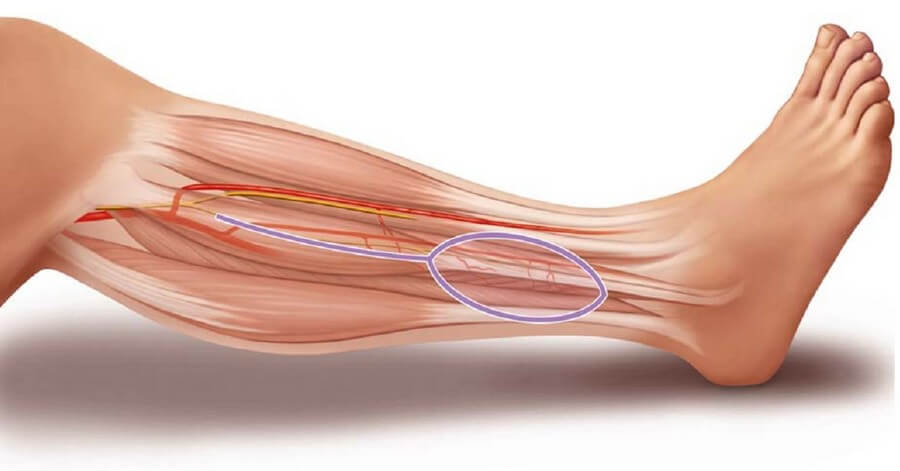
Несмотря на то, что локализация перфорантных сосудов, и, соответственно, возможные границы кожной подушки, может быть определена в результате предоперационной доплеровской сонографии, не рекомендуется выкраивать кожный лоскут до того, как на операции станут видны эти кожные ветви. В стандартных ситуациях кожная подушка ориентирована вертикально, а ее центр проецируется на границе средней и нижней третей голени. Если имеется только один перфорантный сосуд, то площадь кожной подушки не должна превышать 6*10 см. Уровень нижней остеотомии должен находится не менее чем в 8 см от лодыжки, а верхней – не менее 7 см от головки для предотвращения развития нестабильности в голеностопном суставе и повреждения малоберцового нерва.
Этапы забора лоскута
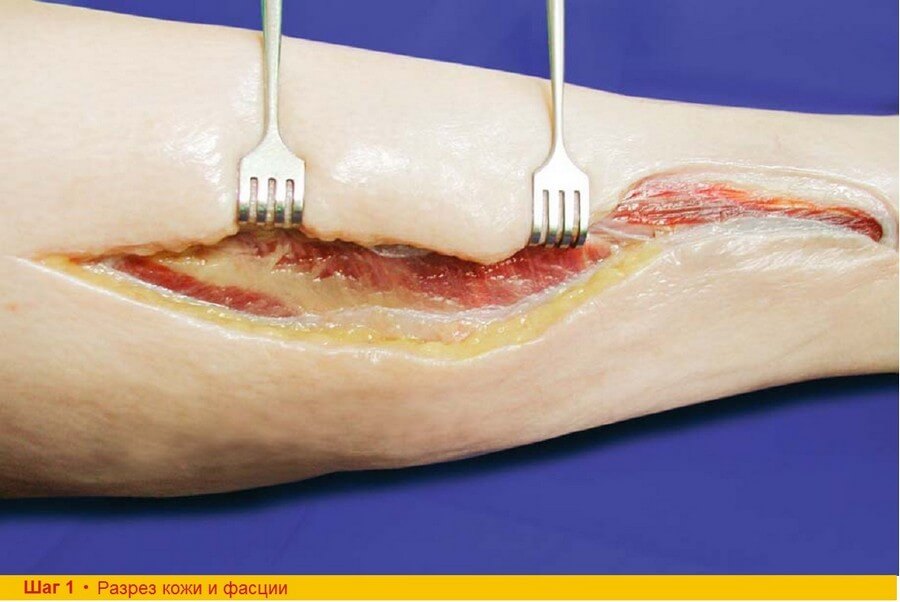
Шаг 1. Разрез кожи делают вдоль длинной малоберцовой мышцы в 2 см от задней межмышечной перегородки, которая достаточно легко пальпируется кзади от мышцы. В соответствии с предоперационными данными о локализации перфорантных сосудов линию разреза слегка изгибают кпереди, очерчиваю кожную подушку. Плотную f. cruris рассекают вдоль кожного разреза.
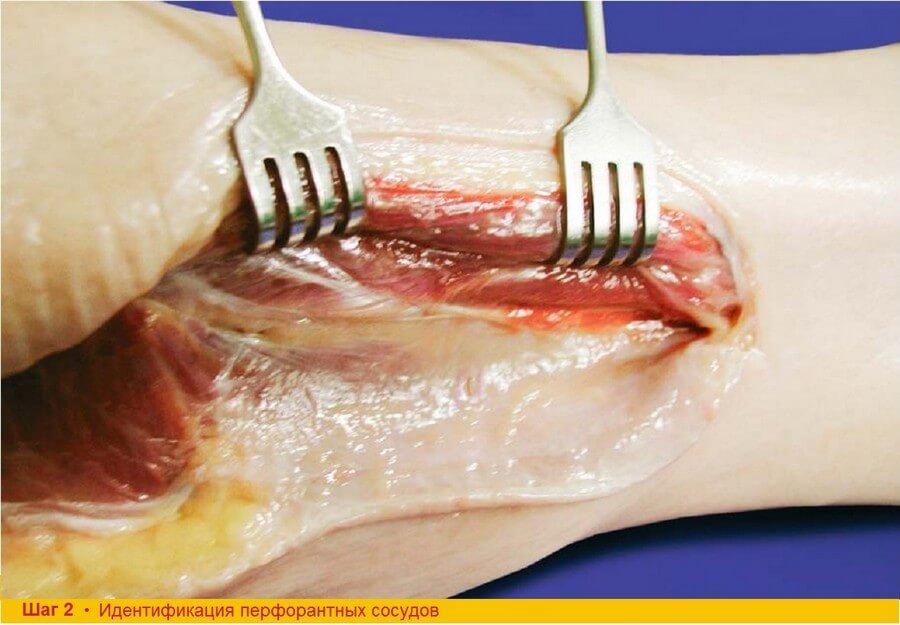
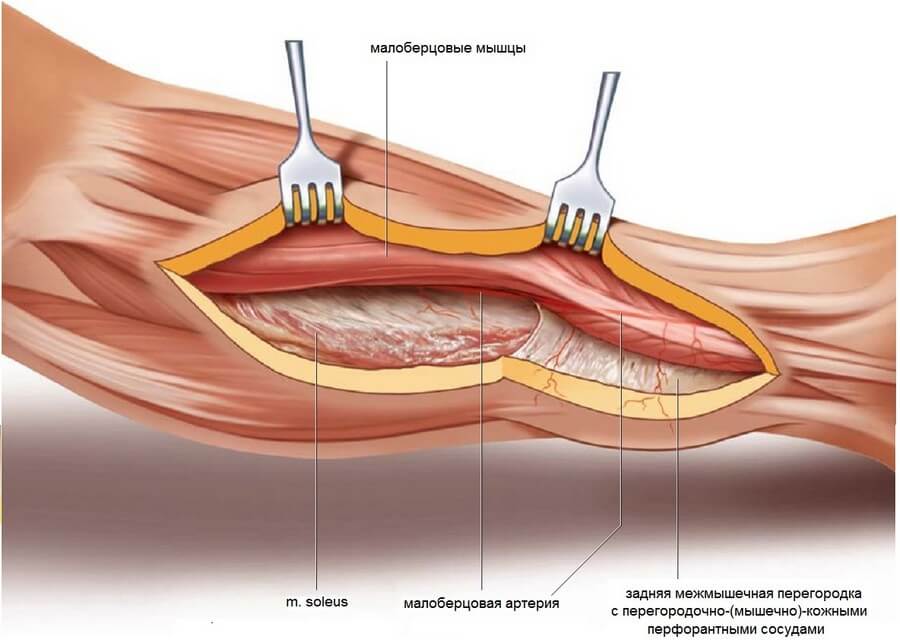
Шаг 2. Перфорантные сосуды можно увидеть путем аккуратного тупого отделения фасции от малоберцовых мышц в заднем направлении. Задняя межмышечная перегородка, покрывающая перфорантные сосуды с обеих сторон, бережно выделяется и оставляется интактной в проекции кожной подушки. После визуализации перфорантных сосудов малоберцовые мышцы отодвигают кпереди и пальпируют латеральный край малоберцовой кости.
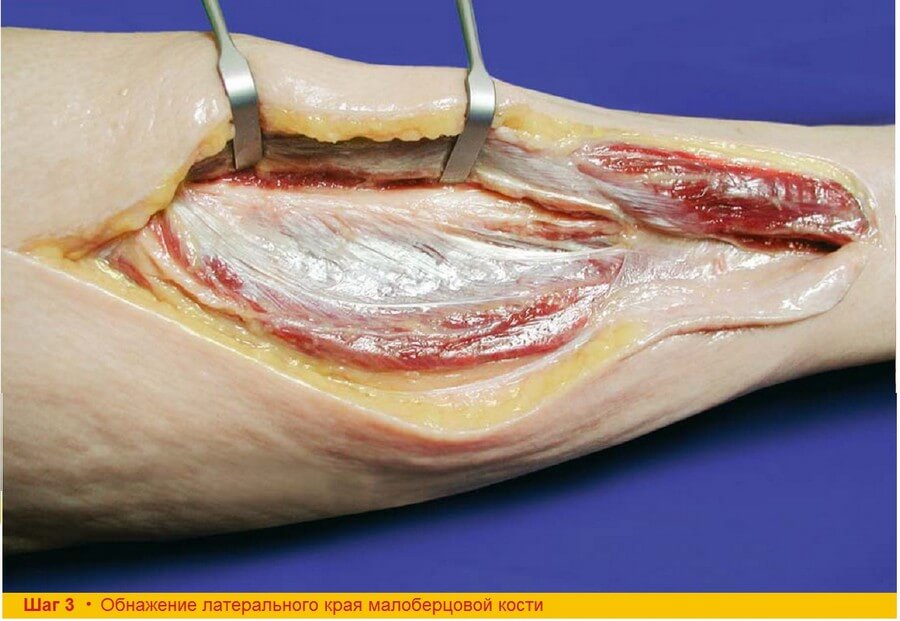
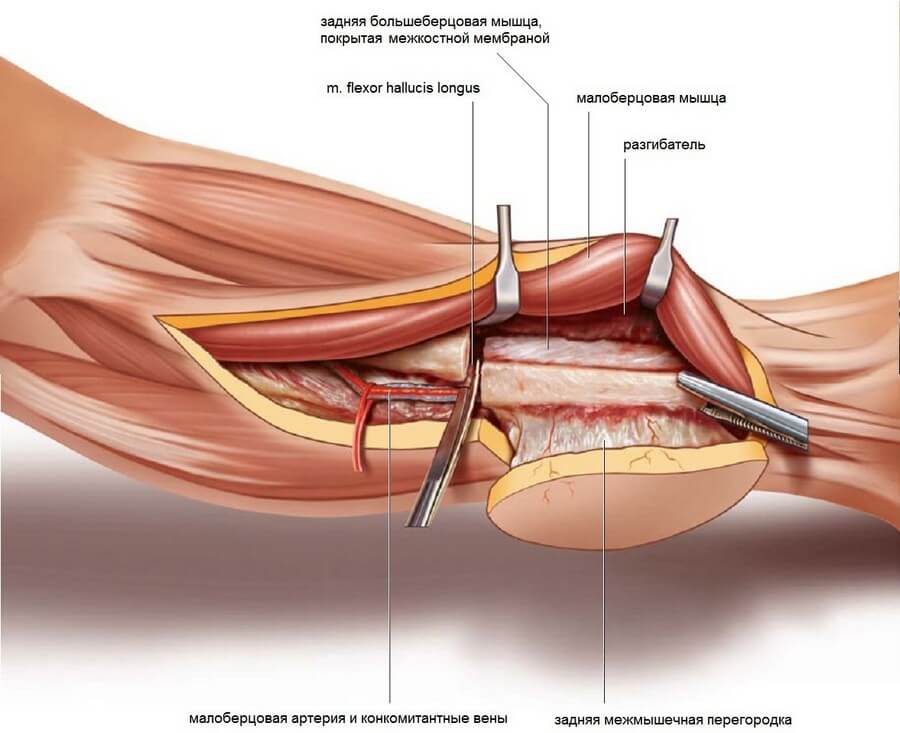
Шаг 3. Заднюю межмышечную перегородку разрезают вдоль латерального края малоберцовой кости проксимальнее кожной подушки. Для того чтобы облегчить работу в области глубоких сгибателей малоберцовые мышцы оттягивают кпереди, а камбаловидную мышцу кзади при помощи острых крючков. При этом сзади от малоберцовой кости становится видна m. flexor hallucis longus.
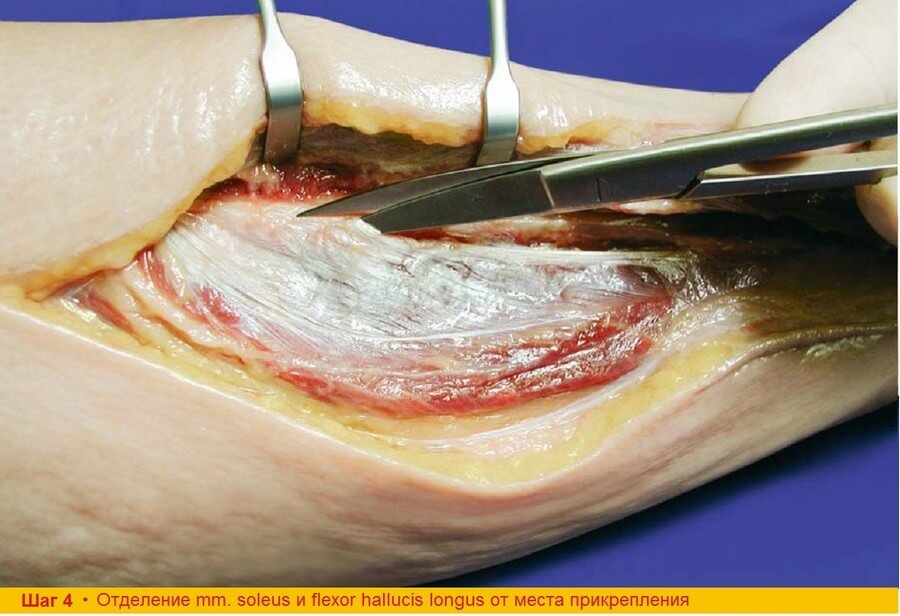
Шаг 4. Проксимальнее кожной подушки ножницами отсекают от мест прикрепления к малоберцовой кости mm. soleus et flexor hallucis. При этом нужно быть аккуратным и не повредить ножницами перонеальные сосуды, проходящие рядом с глубокими сгибателями.
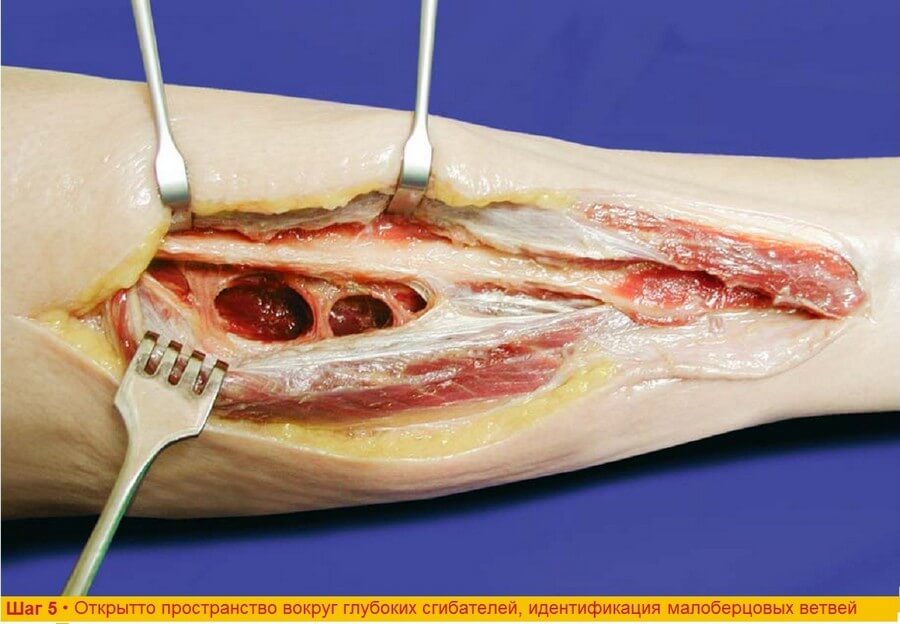
Шаг 5. После отсечения от места прикрепления m. flexor hallucis longus и открытия пространства вокруг глубоких сгибателей при ретракции мышц становятся видны мышечные ветви малоберцовых сосудов.
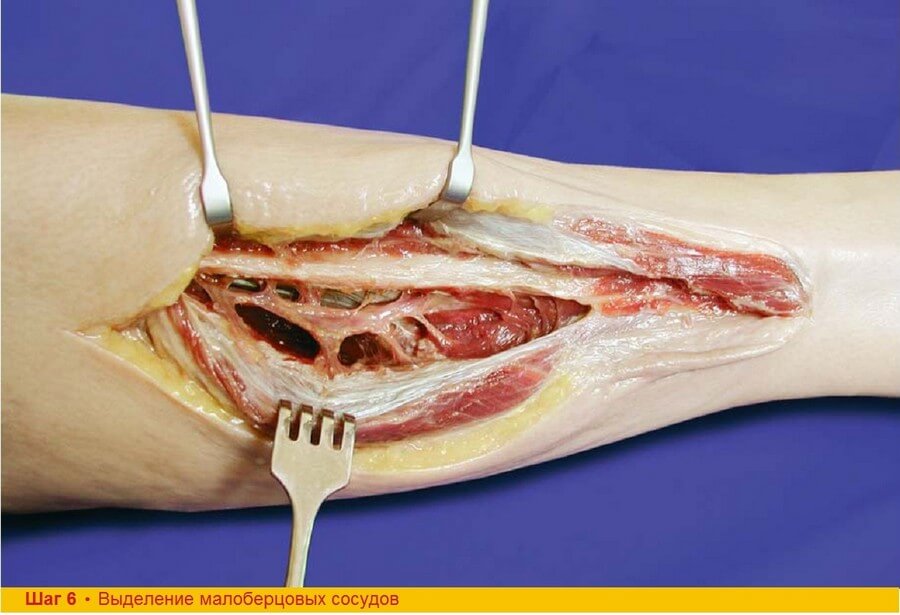
Шаг 6. Продолжая диссекцию вглубь, к глубоким сгибателям и выделяя мышечные ветви в проксимальном направлении, выходят к малоберцовым сосудам. Диссекция должна быть очень аккуратной, чтобы не повредить сосудистую ножку. При отсутствии жгута малоберцовую артерию достаточно легко определить путем пальпации кзади от малоберцовой кости. От нее отходит большое число ветвей к окружающим мышцам.
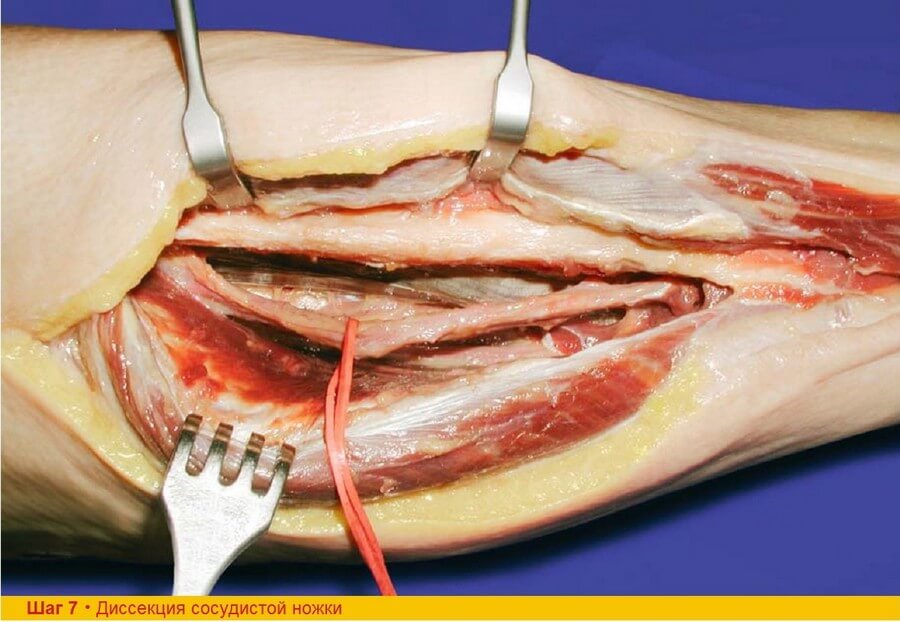
Шаг 7. Малоберцовые сосуды берут на держалку, а мышечные ветви перевязывают и перерезают. При сохранении перфузии костной части лоскута предпочтение должно отдаваться его дистальной, а не проксимальной части. При этом достаточно часто приходится «приносить в жертву» проксимальные костные ветви. Выделение сосудистой ножки значительно облегчается миорелаксацией пациента и эквинусным положением стопы, при котором снижается натяжение мышц сгибателей.
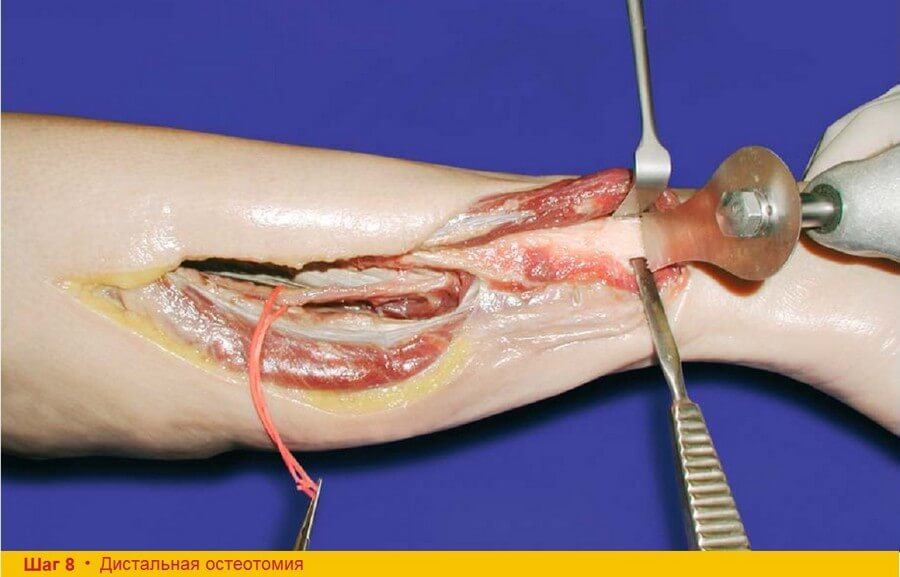
Шаг 8. Малоберцовые мышцы отводят кпереди, при этом вокруг перфорантных сосудов следует оставлять мышечные волокна. Для защиты дистальных малоберцовых сосудов под малоберцовую кость субпериостально заводят изогнутый распатор. При помощи осцилляторной пилы выполняют дистальную остеотомию не менее чем в 8 см от лодыжки.
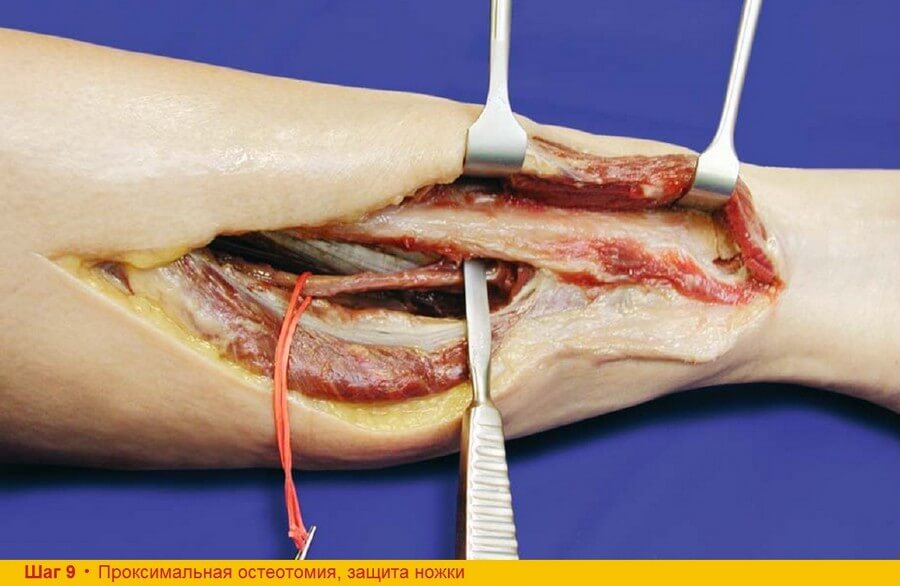
Шаг 9. Аналогично выполняют проксимальную остеотомию. При этом нужно помнить, что чем длиннее костная часть лоскута, тем короче сосудистая ножка. Тем не менее, в большинстве случаев удается получить ножку длиной около 10 см.
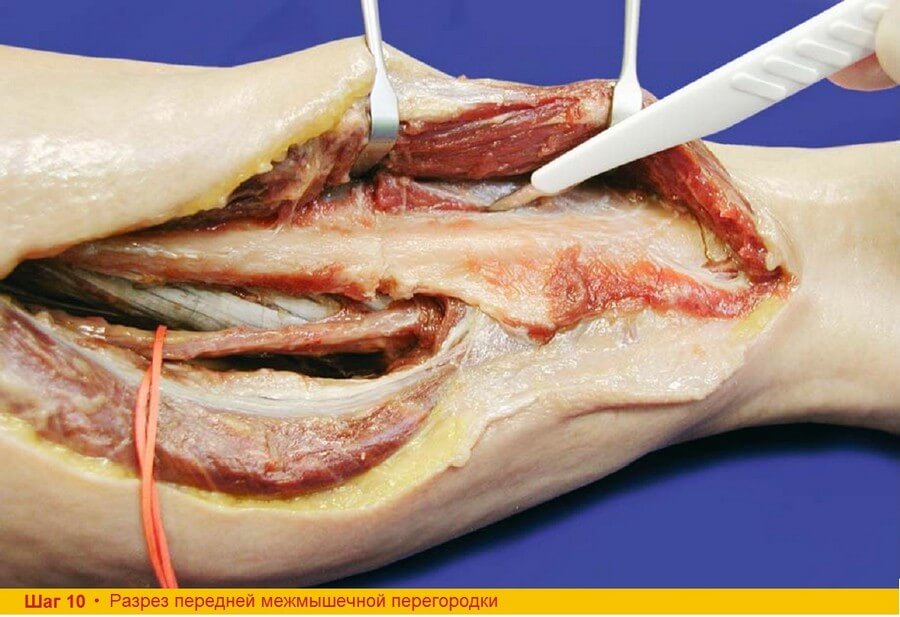
Шаг 10. Переднюю межмышечную перегородку между двумя остеотомиями рассекают непосредственно кпереди от малоберцовой кости. Надкостницу при этом оставляют по всей длине костной части лоскута.
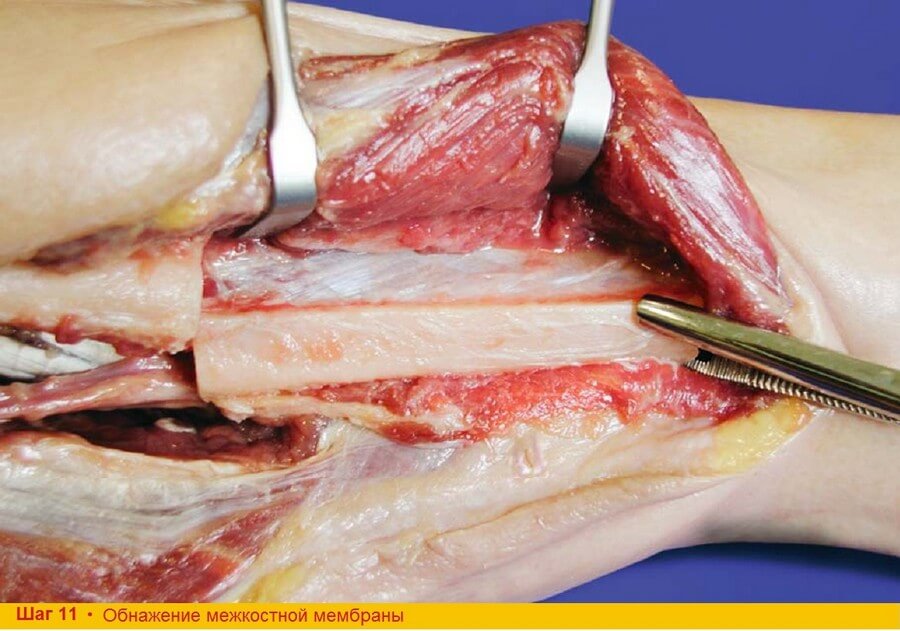
Шаг 11. Выполняют тупое эпипериостальное отделение разгибателей до достижения межкостной мембраны. При этом передняя большеберцовая артерия располагается медиальнее под разгибателями. Необходимо исключить ее повреждение.
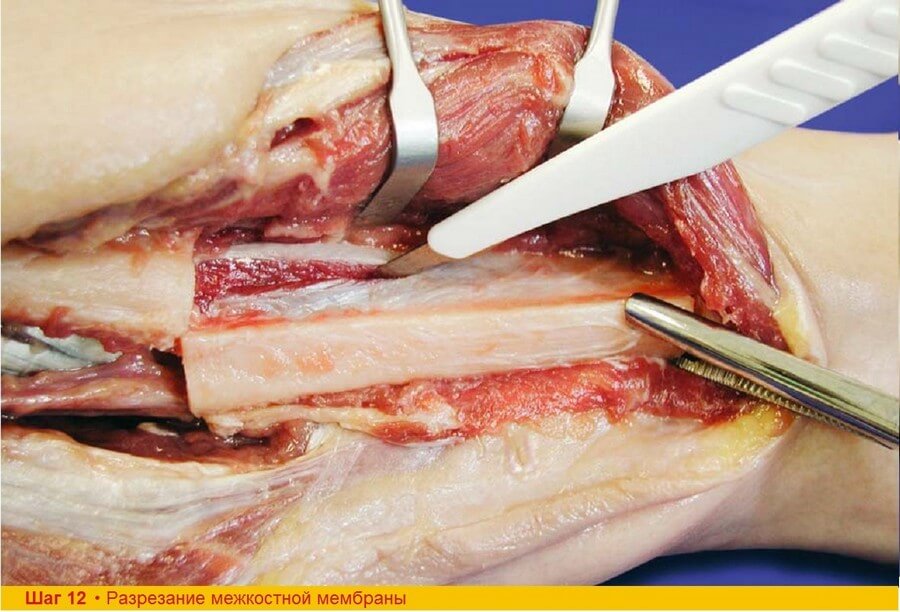
Шаг 12. В 1 см от малоберцовой кости разрезают межкостную мембрану, после чего становятся видны волокна задней большеберцовой мышцы. Выполняют аккуратную электрокоагуляцию слабо кровоточащих мышечных перфорантов.
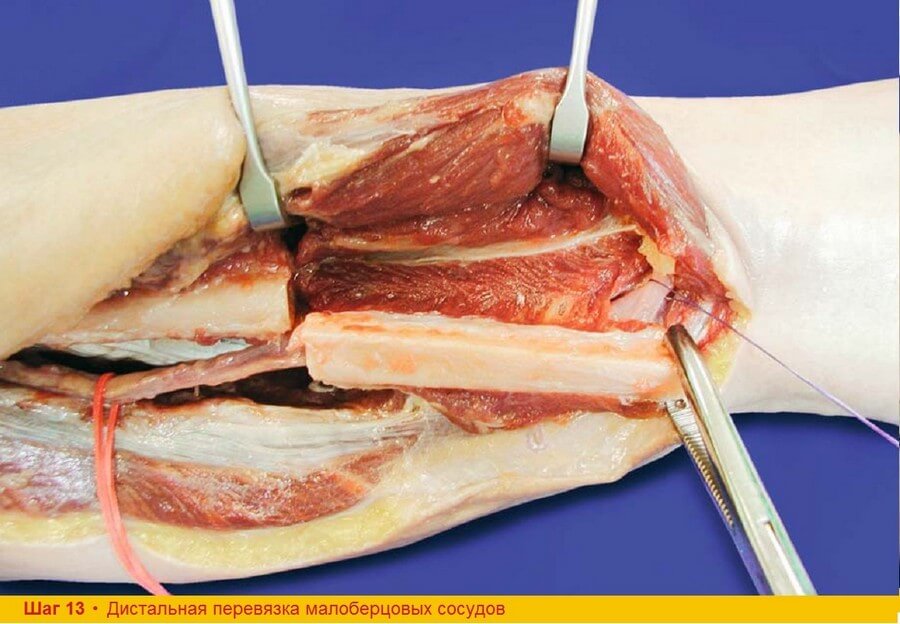
Шаг 13. После полного рассечения межкостной мембраны костная часть лоскута может быть отодвинута в латеральном направлении. Далее приступают к тупой диссекции задней большеберцовой мышцы в области дистальной остеотомии, обнаруживая малоберцовый сосудистый пучок. Сосуды перевязывают и рассекают дистальнее.
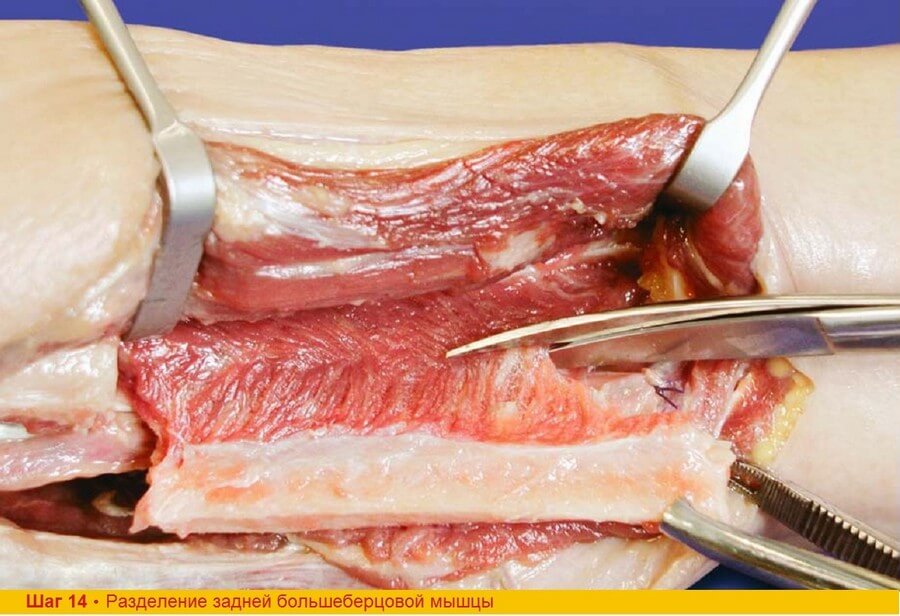
Шаг 14. Волокна m. tibialis posterior разделяют в области срединной линии, где они соединяются V-образно. При этом часть мышцы остается связанной с малоберцовой костью, а именно с костной частью лоскута. M. flexor hallucis longus и заднюю межмышечную перегородку при этом не трогают.
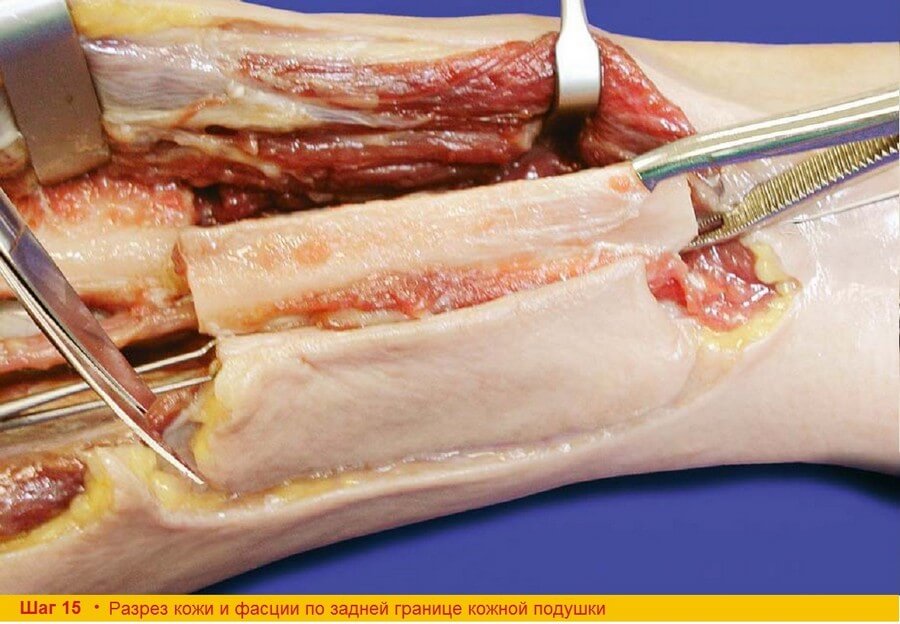
Шаг 15. Для того чтобы получить доступ к m. flexor hallucis longus с обеих сторон, выкраивают по окружности кожную подушку лоскута до f. cruris, которая так же включается в лоскут для защиты перфорантов. Фасцию разрезают ножницами по окружности лоскута на безопасном расстоянии от кожных сосудов.
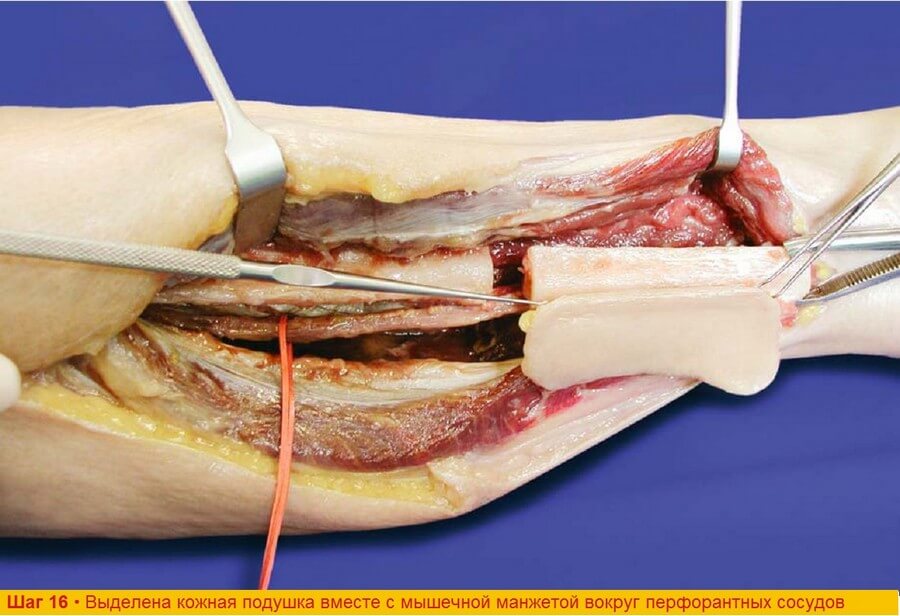
Шаг 16. Костную часть, кожную подушку и заднюю межмышечную перегородку приподнимают, после чего, по ходу отделения кожной подушки от подлежащих мышц, вокруг перфорантов оставляют участки камбаловидной мышцы, прикрепленные к перегородке.
Шаг 17. В 2 см от кости рассекают m. flexor hallucis longus и заднюю межмышечную перегородку. После этого лоскут может быть отодвинут латерально. Малоберцовые сосуды покрыты мышечной манжетой, состоящей из волокон m. tibialis posterior и сгибателей. Кожные перфорантные сосуды видны в середине задней межмышечной перегородки.
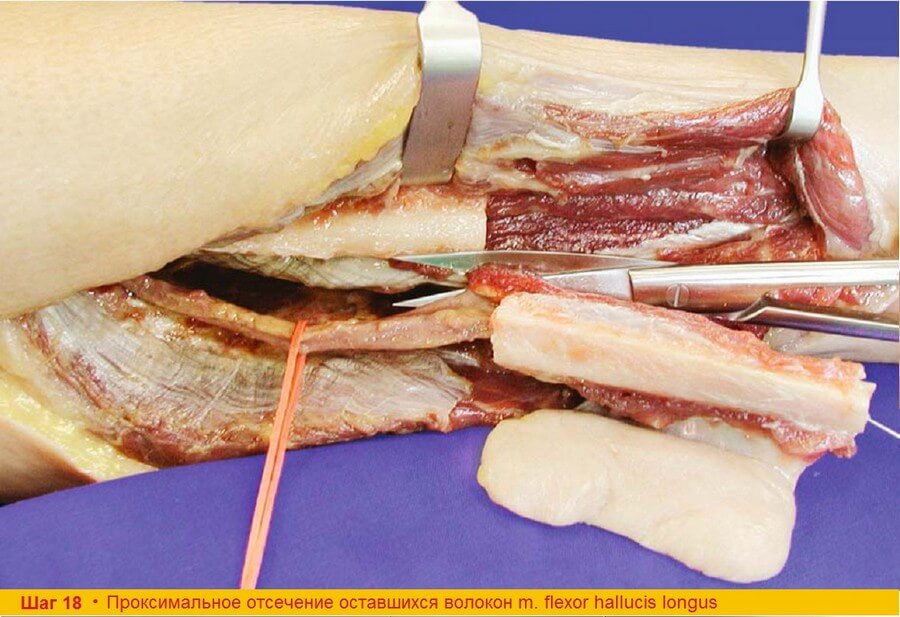
Шаг 18. На уровне проксимальной остеотомии пересекают волокна m. flexor hallucis longus предварительно слегка натянув сосудистую ножку.
Шаг 19. Лоскут готов к трансплантации. Длину сосудистой ножки можно увеличить за счет диссекции в проксимальном направлении до места отхождения от задней большеберцовой артерии. Однако в большинстве случаев в этом возникает необходимость только при длинной костной части лоскута. Первичное закрытие донорского места в нижней трети голени возможно при ширине кожной подушки не более 3 см. В всех других случаях необходимо прибегнуть к аутодермопластике. Налаживают аспирационное дренирование, а слегка рефиксируют таким образом, чтобы создать основу для расщепленного кожного трансплантата. Нижнюю конечность иммобилизируют на 3-4 дня, после чего разрешают ходить с костылем или тростью. В течение первых 24 часов после операции необходимо регулярно проверять пульсацию артерий стопы.

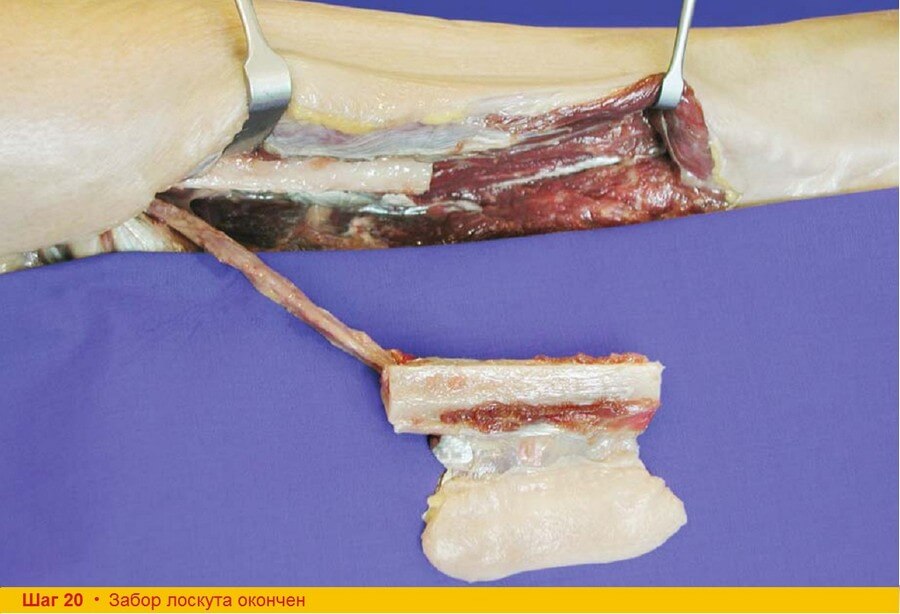
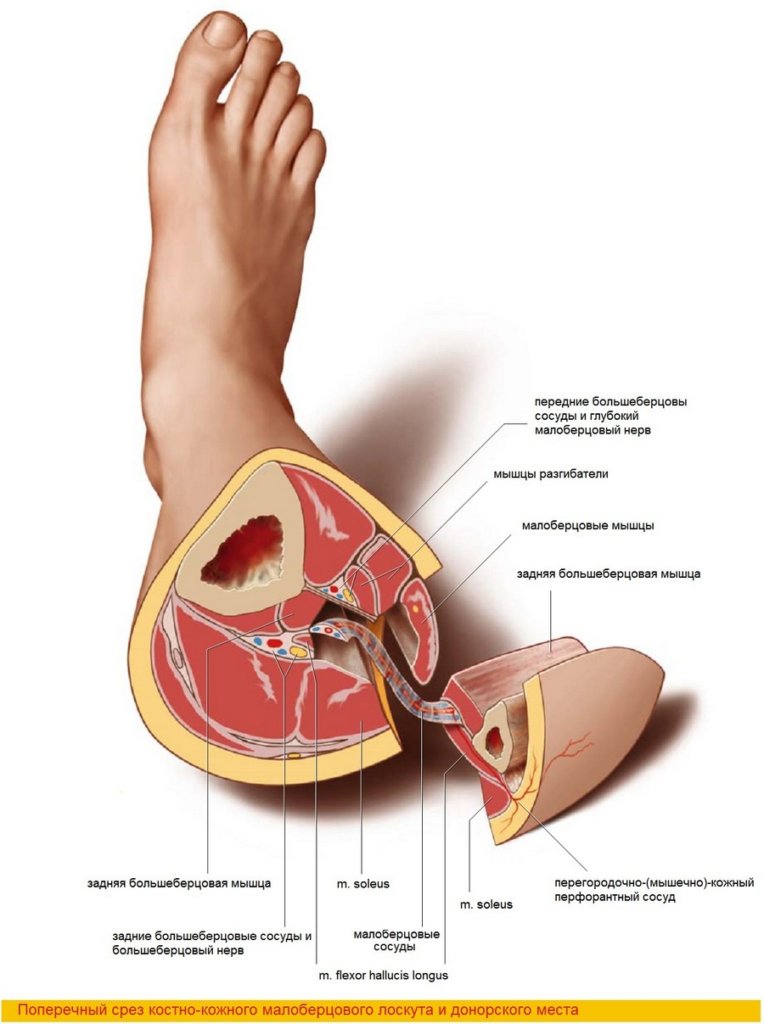
Комментарии
Дизайн лоскута
Задняя межмышечная перегородка является ключевой анатомической структурой, определяющей дизайн кожной подушки. Инога за нее ошибочно принимают переднюю межмышечную перегородку, которая находится между малоберцовыми мышцами и мышцами разгибателями. Заднюю межмышечную перегородку достаточно легко определить и проследить в проксимальном направлении при пальпации борозды между ахилловым сухожилием и малоберцовыми мышцами выше лодыжки.
Шаг 2. Если в области перехода средней трети в нижнюю не удается обнаружить перфорантный сосуд, то необходимо проследить всю межмышечную перегородку, и выбрать другой, более проксимальный перфорантный сосуд. Если вдоль всей межмышечной перегородки не удастся идентифицировать подходящий перфорантный сосуд, то лоскут необходимо взять на контрлатеральной конечности. Такая ситуация встречается в 1% случаев.
Шаг 3. Заднюю межмышечную перегородку можно отделять от надкостницы только проксимальнее планируемого сегмента малоберцовой кости, а на протяжении всего лоскута ее необходимо оставлять интактной.
Шаг 4. При вскрытии пространства глубоких сгибателей можно обнаружить новые перегородочно-кожные (мышечно-кожные) и мышечные ветви. Эти сосуды нужно аккуратно перевязать или лигировать для того чтобы избежать осложнений, связанных с послеоперационным кровотечением.
Шаги 5, 6, 7. Если пациента не уложить на столе правильно, то выделение и диссекция малоберцовых сосудов может быть затруднительной. Конечность слегка сгибают в коленном суставе, а бедро приподнимают так, чтобы облегчить доступ к задней части голени. Во время тупого разделения мышечных волокон сначала становится видна одна из конкомитантных вен. Локализацию малоберцовой артерии нужно постоянно контролировать пальпируя пульс кзади от малоберцовой кости.
Шаг 8. Кожные ветви всегда отдают ветви к малоберцовым мышцам, следовательно, при формировании мышечной манжеты вокруг перегородки приходится сталкиваться с кровотечением. При коагуляции этих ветвей от кожных сосудов необходимо отступать не мене одного сантиметра, чтобы не повредить их.
Шаги 8, 9. Заднюю межмышечную перегородку необходимо оставлять интактной вдоль всей костной части лоскута, так как это обеспечивает сохранность перегородочно-кожных сосудов.
Шаги 10, 12. Разрезать переднюю межмышечную перегородку нужно острым скальпелем, при этом важно не повредить подлежащие мышечные волокна.
Шаг 13. Чтобы не повредить вены, нужно быть аккуратным при выделении малоберцовых сосудов на дистальном уровне, в противном случае кровотечение затруднит правильную перевязку сосудов.
Шаг 14. Во время пересечения задней большеберцовой мышцы возникает кровотечение из ветвей, соединяющихся с задней большеберцовой артерией и мышечных ветвей. Эти сосуды нужно тщательно перевязывать или электрокоагулировать.
Шаг 15. В области заднего края кожной подушки могут быть обнаружены n. suralis и малая подкожная вена, которую при необходимости можно перевязать.
Шаг 16. Чтобы защитить перегородку и кожные сосуды с обеих сторон, приподнимать лоскут нужно держа его между двумя пальцами. По всей длине перегородки с обеих ее сторон оставляют мышечную манжету из камбаловидной мышцы, наибольшая толщина которой вокруг перфорантных сосудов должна достигать 1 см.
Шаг 17. После того как задняя межмышечная перегородка будет разрезана кзади от m. tibialisposterior, лоскут становится заметно более подвижным и может быть отодвинут в латеральном направлении. Медиальнее можно увидеть большеберцовый нерв и задние большеберцовые сосуды. Нужно быть очень аккуратным, чтобы не повредить их.
