Внимание! Эта статья предназначена для специалистов, если вы пациент, то рекомендуем Вам ознакомиться с этой статьей.
Цитировать эту статью: Середа А. П., Кавалерский Г. М. Синдром Хаглунда: историческая справка и систематический обзор // ТРАВМАТОЛОГИЯ И ОРТОПЕДИЯ РОССИИ. – 2014. – Т. 1. – №. 71. – С. 122.
Синдром Хаглунда. Историческая справка и систематический обзор
А.П. Середа, Г.М. Кавалерский
ГБОУ ВПО «Первый Московский государственный медицинский университет им. И.М. Сеченова, ректор – член-кор. РАМН, д.м.н., профессор П.В. Глыбочко, Москва
Синдром Хаглунда является одной из основных причин болей и функциональных нарушений в задней пяточной об-ласти. Он состоит из ретрокальаканеального бурсита и импинджмент-тенопатии ахиллова сухожилия из-за имеющейся деформации Хаглунда. В статье проводится подробный исторический обзор и систематический обзор существующих консервативных и хирургических методов лечения синдрома Хаглунда. Ключевые слова: синдром Хаглунда, деформация Хаглунда, тенопатия ахиллова сухожилия, консервативное и хирургическое лечение.
Haglund syndrome: Historical and systematic reviewА.P. Sereda, G.M. Kavalerskiy Sechenov First Moscow State Medical University, rector – P.V. Glybochko, MD Professor, corresponding member of RAMS, Moscow Haglund syndrome is one of the leading causes of pain and functional disorders in the posterior heel. It consists of retrocalcaneal pain caused by retrocalcaneal bursitis and impindgement Achilles tendon tenopathy due to Haglund`s deformity. Throughout historical rewiev and systematic rewiev of current conservative and surgical treatments for Haglund syndrome performed in the article. Key words: Haglund syndrome, Haglund`s deformity, Achilles tendon tenopathy, conservative treatment and surgical correction.
Синдром Хаглунда является одной из основных причин болей и функциональных нарушений в задней пяточной области. Он состоит из ретрокальаканеального бурсита и импинджемент тенопатии ахиллова сухожилия из-за имеющейся деформации Хаглунда. В статье проводится подробный исторический обзор и систематический обзор существующих консервативных и хирургических методов лечения синдрома Хаглунда.
Ключевые слова: синдром Хаглунда, деформация Хаглунда, тенопатия ахиллова сухожилия, консервативное и хирургическое лечение деформации Хаглунда.
Haglund syndrome. Historical and systematic rewiev.
А.P. Sereda, G.M. Kavalersky
I.M. Sechenov First Moscow State Medical University, rector – Professor, M.D., corresponding member of RAMS P.V. Glybochko
Haglund syndrome is one of the leading causes of pain and functional disorders in the posterior heel. It consists of retrocalcaneal pain caused by retrocalcaneal bursitis and impindgement Achilles tendon tenopathy due to Haglund`s deformity. Throughout historical rewiev and systematic rewiev of current conservative and surgical treatments for Haglund syndrome performed in the article.
Keywords: Haglund syndrome, Haglund`s deformity, Achilles tendon tenopathy, conservative treatment and surgical correction for Haglund`s deformity.
Введение
Тенопатия ахиллова сухожилия достаточно часто встречается у спортсменов и физически активных людей [49, 73]. J. Leppilahti с соавторами считают, что около трети всех случаев тенопатии ахиллова сухожилия локализуются в дистальной его части [38], и в структуре дистальной тенопатии ахиллова сухожилия принято различать ретрокальканеальный бурсит, синдром Хаглунда и энтезопатию ахиллова сухожилия [30, 38].
В литературе часто можно встретить мнение о клинической корреляции деформации Хаглунда и энтезопатии ахиллова сухожилия, и при хирургическом лечении энтезопатии нужно выполнять коррекцию деформации Хаглунда как фактора риска развития тенопатии. Однако S. Kang и соавторы в своей работе показали, что деформация Хаглунда не связана с энтезопатией и с такой же частотой присутствует и у асимптоматичных индивидуумов [31].
Неоднозначность таких заключений во многом определяется существующей терминологической путаницей при описании патологических состояний и причин болей в области ахиллова сухожилия.
В своей оригинальной работе Patrick Haglund описал боль, причиной которой является выступающая задне-верхняя часть бугра пяточной кости в сочетании с ношением обуви с жестким задником [25]. Сейчас врачи, используя термин «экзостоз Хаглунда», обычно подразумевают клиническую ситуацию, при которой имеется боль и отек в постеро-латеральной части пяточной области, где пальпируется проминенция пяточной кости [69]. В англоязычной литературе встречаются и такие синонимы этого состояния как «pump-bump»; «calcaneus altus»; пятка, задравшая нос («high prow heel»), бугристая пятка («knobbly heel») и т.д. [69]. Помимо «экзостоза Хаглунда» встречаются термины деформация Хаглунда [24, 30], синдром Хаглунда [34, 74] и триада Хаглунда [12], которые не всегда являются полными синонимами, описывающими одну и ту же клиническую проблему. Попытки разобраться в этом вопросе невозможны без исторического экскурса.
Историческая справка
Впервые научное описание боли в задней пяточной области было сделано в 1893 году чешско-австрийским хирургом Eduard Albert (1841-1900), который предложил термин «ахиллодиния» [5], однако в своей работе он не выдвигал каких-либо предположений о патогенезе и этиологии этого состояния. Двумя годами позже, в 1985 году, вышла работа A. Rössler [57], в которой в качестве причины ахиллодинии рассматривалось воспаление сумки, расположенной между энтезисом ахиллова сухожилия и задне-верхней частью бугра пяточной кости. Спустя еще три года C.F. Painter опубликовал работу, в которой он гистологически обнаружил воспаление в «посткальканеальной» сумке, причиной которого являлся экзостоз пяточной кости. В свою очередь экзостоз пяточной кости C.F. Painter рассматривал как одно из проявлений остеоартроза [51].
В 1923 году A.L. Neilson назвал сумку, располагающуюся между ахилловым сухожилием и пяточной костью ретрокальканеальной и впервые употребил термин ретрокальканеальный бурсит, в качестве причин которого описал травматизацию тесной обувью, чрезмерной ходьбой и т.д. При этом автор считал, что бурсит может возникать и в результате инфекционно-метастатического, в частности туберкулезного поражения, что определяет частый двусторонний характер воспаления. В своей работе A.L. Neilson использовал термины ахиллодиния и ретрокальканеальный бурсит как синонимы [46].
Patrick Haglund в своей работе 1928 года впервые стал размышлять о том, что боль в дистальной части ахиллова сухожилия может вызываться разными причинами. По его мнению, термин ахиллодиния слишком общий и не описывает истинную причину болей. P. Haglund предложил выделять три причины болей: оссифицирующий ахиллотендинит, ахиллобурсит и боль, обусловленная патологией ростковой зоны эпифиза пяточной кости у детей. Описывая ахиллобурсит P. Haglund отметил, что существует две сумки: одна, поверхностная, расположена между пяточной костью и кожей (bursa Achillea infero-posterior), а вторая, глубокая, – между ахилловым сухожилием и пяточной костью (bursa Achillea supero-anterior). По его мнению, причиной поверхностного бурсита является ношение некорректной обуви, а причиной глубокого бурсита – острая или хроническая травматизация. Глубокий бурсит, сопровождающийся импинджементом ахиллова сухожилия и бугра пяточной кости, при неэффективной консервативной терапии P. Haglund предложил лечить оперативно путем сглаживания задне-верхней поверхности бугра пяточной кости [25]. Краевая резекция бугра пяточной кости была предложена Spitzy в 1933 году, а первая публикация, описывающая эту операцию, была сделана Aberle в 1937 году [4].
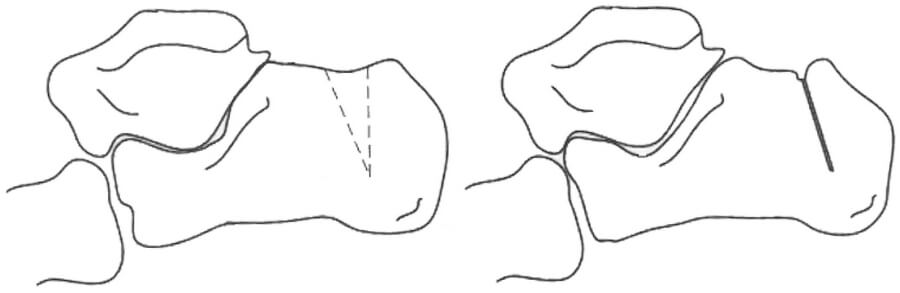
В 1939 году I.Zadek предложил лечить ахиллобурсит путем клиновидной резекции пяточной кости [75]. Для доступа к пяточной кости у трех своих пациентов он использовал поперечный или продольный латеральный доступ длиной 6,5 см. Помимо остеотомии автор иссекал обе воспаленные сумки. Ширина удаляемого клина на вершине составляла около 6 мм, протяженность – 2/3 от высоты бугра пяточной кости, а сам клин располагался в 1,5-2 см кпереди от заднего края бугра пяточной кости (Рисунок 1).
В 1943 году W. Spalteholz назвал поверхностную сумку подкожной сумкой ахиллова сухожилия и считал ее хоть и не постоянной, но частой [64]. H.L. DuVries в своей книге 1959 года «Surgery of the foot» также описал эту сумку как непостоянную, но скорее редкую [20]. При этом оба автора считали, что другая сумка, располагающаяся между ахилловым сухожилием и бугром пяточной кости, является постоянной. W. Spalteholz предлагал называть эту сумку bursa tendinis calcanei [64].
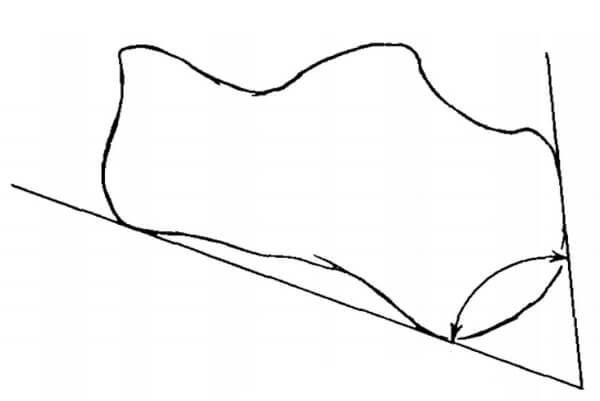
Попытка описать вариантность выраженности бугра пяточной кости впервые была сделана A. Fowler и J.F. Philip в 1945 году [22]. Авторы изучали шесть морфометрических параметров пяточной кости, но применительно к боли в пяточной области главным они расценили угол, образуемый линиями, идущими по «задней» и «плантарной» поверхностям пяточной кости (Рисунок 2). Величина этого угла по результатам исследования авторов в норме варьирует от 44 до 69 градусов, а случае пяточной боли, обусловленной деформацией пяточной кости, величина угла составляет 75 градусов и более. Помимо описания вариантной анатомии пяточной кости авторы подытожили и свой опыт хирургического лечения двух пациентов. Для резекции части бугра пяточной кости ими использовался задний дугообразный доступ, обращенный вершиной проксимально. После этого лоскут кожи с подкожножировой клетчаткой сдвигается вниз, выполняется иссечение «поверхностной» сумки, далее делается продольный разрез в центре ахиллова сухожилия длиной 5 см, края которого разводятся в стороны, и иссекается ретрокальканеальная сумка и выполняется частичная резекция бугра пяточной кости.
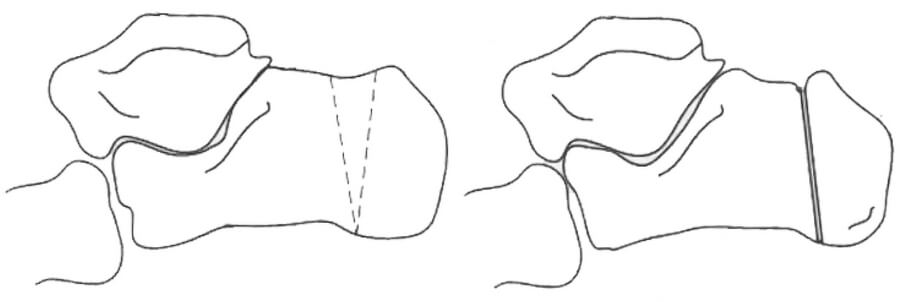
В 1965 году S.W. Keck и P.J. Kelly описали свой опыт хирургического лечения 18 пациентов (26 операций) с бурситом в задней пяточной области. Авторы утверждали, что выступающая часть бугра пяточной кости является причиной поверхностного бурсита, но она не приводит к воспалению ретрокальканеальной сумки. Ретрокальканеальный бурсит по мнению S.W. Keck и P.J. Kelly образуется скорее в результате системного воспалительного заболевания, а не как следствие механической травматизации выступающей частью бугра пяточной кости [32]. Авторы применяли два варианта хирургической коррекции. При первом варианте выполнялась частичная резекция бугра пяточной кости через медиальный, латеральный (предлагался К. I. Nissen в 1957 году [48]) или задний транссухожильный доступ (ранее предлагался A. Fowler и J.F. Philip в 1945 году [22]). В качестве альтернативного варианта коррекции формы пяточной кости S.W. Keck и P.J. Kelly предложили выполнять клиновидную резекцию части бугра пяточной кости, что приводило к уменьшению G-угла. Отличие от варианта клиновидной остеотомии по I. Zadek [14] заключается в том, что протяженность клина составляет всю высоту бугра пяточной кости, а не 2/3(Рисунок 3).
В 1966 году P.H. Dickinson и соавторы, описывая конфликт между зане-верхним краем пяточной кости и задником обуви, предложили термин «pump bump» [19]. По мнению авторов, эта проблема чаще встречается у молодых женщин, причем неэффективному консервативному лечению способствует более выраженный, чем обычно, задне-верхний край бугра пяточной кости. Авторы выполнили хирургическую коррекцию 21 пациенту (40 операций), в ходе которой через медиальный слегка изогнутый доступ они выполняли резекцию задне-верхней части бугра пяточной кости. Медиальное расположение доступа авторы аргументировали эстетическими причинами, при том, что чаще физикально деформация локализовалась по латеральному краю от энтезиса пяточной кости. После операции авторы применяли иммобилизацию стопы в эквинусном положении в течение 4 недель. Размышляя о хирургической коррекции бугра пяточной кости P.H. Dickinson и соавторы подчеркивали, что при конфликте бугра пяточной кости и задника обуви имеется «бурсит сумки ахиллова сухожилия», используя термин, предложенный W. Spalteholz [64] и намеренно отвергая термин «ретрокальканеальная сумка», предлагавшийся ранее A.L. Neilson [46], S.W. Keck и P.J. Kelly [32]. Dickinson и соавторы были знакомы с работой S.W. Keck и P.J. Kelly, но предпочли отказаться от разделения «поверхностного» и «глубокого» бурситов, считая, что ведущей причиной является патологически увеличенный костный выступ бугра пяточной кости.
В следующие два десятилетия интерес исследователей к проблеме снизился, и немногочисленные публикации описывали связь ретрокальканеального или неуточненного бурсита с системными заболеваниями (ревматоидный артрит, синдром Рейтера и т.д.), а случаи хирургического лечения носили единичный характер [12, 56, 66].
До 1982 года для описания болей в пяточной области использовались термины тендинит, теносиновит, бурсит, ретрокальканый бурсит и т.д., пока H.Pavlov с соавторами [53] не предложили термин «синдром Хаглунда», отдавая дань уважения Patrick Haglund, предположившему существование принципиально разных причин болей в пяточной области. Синдром Хаглунда был описан как частая причина задней пяточной боли, проявляющаяся болезненным, отечным, увеличенным в размере комплексом в области энтезиса ахиллова сухожилия. H.Pavlov с соавторами описали следующие составные части синдрома Хаглунда: выступающая более, чем обычно, часть бугра пяточной кости в области соседствующей с ней ретрокальканеальной сумки, собственно ретрокальканеальный бурсит, утолщенное ахиллово сухожилие и физикальная выпуклость в области энтезиса, которую и называют «pump bump» [53]. Работа H.Pavlov с соавторами была первой, в которой прозвучал эпоним Хаглунд, однако стоит обратить внимание, что авторы использовали термин синдром, а не деформация.
Двумя годами позже M.R. Vega с соавторами [71] был предложен термин «деформация Хаглунда», который получил намного более широкое распространение, чем «синдром Хаглунда». Авторы описали деформацию Хаглунда как болезненное уплотнение в области энтезиса ахиллова сухожилия с видимым выступом пяточной кости по задне-наружной поверхности, при этом свой вклад в физикальное увеличение вносят и бурсит поверхностной сумки ахиллова сухожилия и/или бурсит ретрокальканеальной сумки.
В работах 1990 и 1991 года сохранялась терминологическая путаница: помимо синдрома и деформации Хаглунда использовались термины ахиллобурсит, ахиллодиния, ретрокальканеальный бурсит [35, 55]. В 1993 году к этому списку прибавилась и «болезнь Хаглунда» [9], хотя ранее этот термин предлагался в качестве эпонима остеохондропатии добавочной ладьевидной кости (os tibiale externum) [13, 35, 71]. В отечественной литературе для описания патологии в пяточной области использовались термины болезнь Хаглунда [1, 2] или болезнь Хаглунда-Шинца [3].
Мо мнению E.J. Sella с соавторами такое терминологическое разнообразие является недопустимым, и они предложили понимать под болезнью Хаглунда остеохондропатию os tibiale externum, под деформацией Хаглунда ‑ хронически увеличенные задне-верхнюю и латеральную пяточную области с периодическими болевыми обострениями, а под синдромом Хаглунда – боль, обусловленную воспалением в ретрокальканеальной сумке, ахилловом сухожилии и поверхностной сумке ахиллова сухожилия [63].
Однако это предложение не получило повсеместного признания и во многих публикациях термины продолжали использоваться как синонимы [11, 26, 28, 29, 37, 40, 50, 62].
С 1998 года «Terminologia Anatomica» обязывает называть ретрокальканеальную сумку bursa tendinis calcanei, а поверхностную сумку bursa subcutanea calcanea [21], но в публикациях по прежнему продолжают использоваться термин ретрокальканеальный бурсит [33, 41, 50] .
В 2006 году до этого безымянную выступающую верхнюю часть бугра пяточной кости H. Lohrer предложил называть бугристостью Хаглунда [39]. Отсутствие внимания анатомов к этому образованию обусловлено тем, что к нему не прикрепляются сухожильные, связочные или фасциальные структуры, однако эта бугристость несомненно имеет важное клиническое значение.
Для описания степени выраженности деформации Хаглунда помимо уже упомянутого угла A. Fowler и J.F. Philip [22], авторами предлагалось измерять и другие геометрические показатели (Рисунок 4), однако во многих работах не удалось обнаружить связь этих показателей с выраженностью симптомов [23, 27, 71].
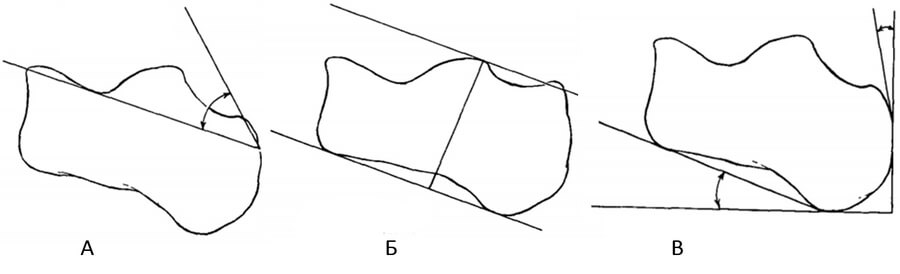
Планирование краевой резекции бугристости Хаглунда может осуществляться по способу параллельных наклонных линий (posterior pitch lines – PPL), предложенному H. Pavlov с соавторами [53]. Планирование выполняется следующим образом. Нижнюю линию проводят через передний и медиальный бугорки пяточной кости, затем выстраивают перпендикуляр к ней, проходящий через задний край суставной фасетки таранной кости. Затем проводят верхнюю линию, которая должна проходить параллельно нижней через исходную точку перпендикуляра. Выступающая над линией часть пяточной кости расценивается как подлежащий резекции участок (позитивный PPL, Рисунок 4).
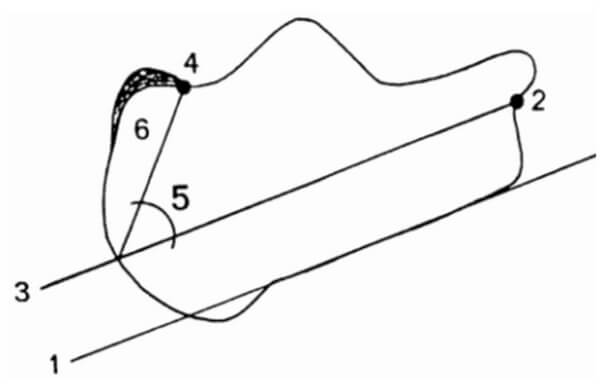
В своей клинической практике мы считаем более обоснованным способ планирования по Enzo J. Sella (Рисунок 5), суть которого состоит в следующем [37]. Сначала проводят линию инклинации пяточной кости (линия 1), затем через точку, соответствующую наиболее вогнутой части facies articularis cuboidea (точка 2) параллельно линии 1 проводят еще одну линию (линия 3). Затем от заднего края бугра пяточной кости, начиная от линии 3 под углом в 50° (угол 5) к ней строят луч, который сверху выходит к основанию бугристости Хаглунда (точка 4). Резекции подлежит та часть пяточной кости, которая располагается кзади от луча (зона 6).
Лечение синдрома Хаглунда
Традиционно лечение синдрома Хаглунда начинается с консервативных мероприятий, к которым относят применение нестероидных противовоспалительных препаратов, локальную криотерапию, снижение нагрузки и ношение обуви с каблуком высотой 4-5 см [14], однако контролируемых исследований по эффективности этих мероприятий не проводилось. G.J. Sammarco [58] сообщает, что консервативное лечение оказывается эффективным в 35% случаев.
Применительно к другим методам консервативного лечения мы обнаружили только две работы. В рандомизированном контролируемом исследовании V.M. Matilla и соавторов было доказано, что ортопедические стельки не предотвращают обострений ретрокальканеального бурсита и не имеют терапевтического эффекта [42]. В работе R. Aliyev и соавторов был получен положительный результат при использовании микротоковой терапии прибором CellVAS, но авторы в качестве критерия включения использовали собирательный диагноз «ахиллодиния» [6], который, несомненно, шире, чем синдром Хаглунда.
При неэффективности консервативных мероприятий или при первичных жалобах эстетического характера рекомендуется оперативное лечение. В настоящее время для хирургической коррекции деформации Хаглунда, являющейся основной патогенетической причиной ретрокальканеального бурсита и импинджемент-тенопатии ахиллова сухожилия, используются следующие группы хирургических вмешательств: краевая резекция бугристости Хаглунда, клиновидная остеотомия пяточной кости и коррекция деформации с полным отсечением энтезиса ахиллова сухожилия. В свою очередь краевая резекция, получившая наибольшее распространение, может быть выполнена открыто или эндоскопически.
Нам удалось обнаружить четырнадцать работ [1, 7, 8, 9, 11, 17, 36, 37, 47, 52, 58, 59, 60, 63], в которых сообщались результаты открытого оперативного лечения синдрома Хаглунда. Авторы использовали различные доступы для коррекции деформации Хаглунда, и во всех работах, кроме одной, выполнялось иссечение ретрокальканеальной сумки (Таблица 1). Выбор доступа (медиальный или латеральный) для коррекции деформации Хаглудна, во многих случаях определяется ее локализацией, и, как видно из таблицы, чаще деформация локализуется в постеро-латеральной части бугра пяточной кости [11]. Коррекция постеро-латеральной, преимущественно локализованной в постеро-латеральной части из медиального доступа сопряжена с техническими трудностями и несет в себе риск недостаточной резекции, однако в тех случаях, когда резекция выполняется по эстетическим показаниям, особенно у девушек, может быть предпочтителен именно медиальный доступ. Это утверждение было выдвинуто P.H. Dickinson и соавторами [19] и мы в своей клинической практике поддерживаем их.
Таблица 1. Характеристика открытых операций по лечению синдрома Хаглунда и их результаты
n | Доступ | Описание | Ослож-нения | Результат | |||||
большие | малые | Отл. | Хор. | Без изм-ний | Ухудшение | ||||
Карданов [1] | 8 | Латеральный | Краевая резекция и иссечение сумки | 0 | 3 | 6 | 2 | 0 | 0 |
Anderson [7] | 35 | Латеральный | Рефиксация сухожилия якорными фиксаторами при отделении от энтезиса >50%, резекция бугристости и иссечение ретрокальканеальной сумки | 0 | 2 | — | |||
31 | Центральный транс-сухожильный | Рефиксация сухожилия якорными фиксаторами при отделении от энтезиса >50%, резекция бугристости и иссечение ретрокальканеальной сумки | 1 | 3 | — | ||||
Angermann [8] | 40 | Латеральный | Краевая резекция и иссечение сумки | 0 | 4 | 20 | 8 | 9 | 3 |
Brunner [11] | 44 | 4 медиальный 40 латеральный | Краевая резекция и иссечение сумки, рефиксация при необходимости | 86 AOFAS | |||||
Chen [17] | 30 | Медиальный | Краевая резекция и иссечение сумки | — | — | 27 | 0 | 0 | 3 |
Biyani [9] | 37 | Латеральный | Краевая резекция и иссечение сумки | 3 | 11 | 0 | 21 | 12 | 3 |
Lehto [36] | 28 | Билатеральный | Краевая резекция и иссечение сумки | 4 | 0 | 13 | 10 | 2 | 3 |
Leitze [37] | 17 | Медиальный или латеральный | Краевая резекция и иссечение сумки | 0 | 5 | 79,3±19,0 AOFAS | 3 | ||
Nesse [47] | 35 | 34 медиальный 1 латеральный | н/д | 3 | 19 | 0 | 20 | 10 | 5 |
Pauker [52] | 19 | 18 латеральный 10 медиальный | Краевая резекция и иссечение сумки | — | — | 0 | 15 | 2 | 2 |
Sammarco [58] | 39 | Медиальный | Краевая резекция с частичным отсечением ахиллова сухожилия и рефиксацией якорными фиксаторами | — | — | 19 | 18 | 1 | 0 |
Schepsis [59] | 21 | Медиальный J-образный | Краевая резекция и иссечение сумки | 1 | 0 | 13 | 5 | 6 | 0 |
Schneider [60] | 49 | Латеральный | Краевая резекция и иссечение сумки | 3 | 5 | 34 | 7 | 1 | 7 |
Sella [63] | 16 | Латеральный | Краевая резекция и иссечение сумки | 3 | 0 | 0 | 13 | 0 | 3 |
Всего | 449 | ||||||||
Эндоскопическая коррекция деформации Хаглунда описывалась в семи работах [29, 37, 45, 50, 61, 68, 70], в которых суммарно изучался опыт 245 операций (Таблица 2).
Среди них только в одной работе выполнялось сравнений открытой и эндоскопической резекции. Z. Leitze с соавторами [37] в группу эндоскопической коррекции включили 30 операций (наблюдение в течение 22 месяцев), а в группу открытой коррекции 17 операций (наблюдение в течение 42 месяцев). Результаты лечения по шкале AOFAS и продолжительность реабилитации в группах оказались одинаковыми (87.5 vs. 79.3 баллов соответственно, p = 0.115), но продолжительность операции оказалась достоверно меньшей в эндоскопической группе (44 и 56 мин соответственно). Кроме того, эндоскопическая коррекция позволила снизить риск осложнений. Частота поверхностных инфекций области хирургического вмешательства составила 3% и 12%, нарушения чувствительности 10% и 18%, гиперчувствительность послеоперационного рубца 7% и 18% в эндоскопической и открытой группах соответственно. Интересен тот факт, что авторы назвали выполняемую ими процедуру ретрокальканеальной декомпрессией, что позволяет провести аналогию синдрома Хаглунда с субакромиальным импинджемент-синдромом, субакромиальным бурситом и тенопатией сухожилий ротаторной манжеты.
В еще одном исследовании, выполненном H. Lohrer и соавторами [39], выполнялось сравнение открытой и эндоскопической кальканеопластиики при синдроме Хаглунда на трупах. В этом анатомическом исследовании было выполнено 9 открытых и 6 эндоскопических операций. После операции выполнялась диссекция с целью определения повреждения окружающих структур. Оказалось, что риск повреждения икроножного нерва, сухожилия подошвенной мышцы и медиальной части ахиллова сухожилия был одинаковым. Ограничением этого исследования является тот факт, что трупные ткани менее эластичны, что затрудняет проведение эндоскопической операции.
Таблица 2. Характеристика эндоскопических операций по лечению синдрома Хаглунда и их результаты
n | Описание операции | Ослож-нения | Результат | |||||
большие | малые | Отл. | Хор. | Без изм-ний | Ухудшение | |||
Leitze [37] | 30 | На животе, два портала с флюороскопическим контролем | 0 | 3 | 19 | 5 | 3 | 3 |
Jerosch [29] | 81 | На спине, через два портала по методике van Dijk | 0 | 1 | 41 | 34 | 3 | 3 |
Morag [45] | 5 | На животе, два портала | 0 | 0 | 5 | 0 | 0 | 0 |
Ortmann [50] | 30 | На спине, через два портала по методике van Dijk | 1 | 0 | 26 | 3 | 0 | 1 |
Scholten [61] | 39 | На спине, через два портала по методике van Dijk | 0 | 1 | 24 | 6 | 4 | 2 |
Sterkenburg [70] | 39 | На животе, через два портала с флюороскопическим контролем у первых пациентов | — | — | 26 | 8 | 5 | 0 |
van Dijk [68] | 21 | Авторская методика | 0 | 0 | 15 | 4 | 1 | 0 |
Всего | 245 | |||||||
Выполнить мета-анализ имеющихся публикаций по открытой и эндоскопической коррекции деформации Хаглунда невозможно ввиду значительной гетерогенности работ и использования авторами различных инструментов оценки результатов лечения.
Нам удалось обнаружить три работы, в которых авторы выполняли чреcкожную коррекцию деформации Хаглунда под флюороскопическим контролем [1, 15]. В одной из них А.А. Карданов с соавторами [1], анализируя опыт 18 таких операций, сообщили о 15 хороших, 2 удовлетворительных и 1 неудовлетворительном результате. Кроме того, работа А.А. Карданова с соавторами являлась контролируемой: выполнялось сравнение открытой и чрескожной краевой резекции: отдаленные результаты лечения в группах оказались одинаковыми. Еще в одной работе сообщалось о коррекции деформации Хаглунда под ультразвуковым контролем [41]. Ввиду небольшого количества этих работ и принципиальных отличий в технике операций мы не стали приводит их результаты в суммирующих таблицах.
Клиновидная коррекция по году S.W. Keck и P.J. Kelly [32] используется сравнительно редко. Нам удалось обнаружить только пять таких работ после оригинальной публикации S.W. Keck и P.J. Kelly [32]. A.E. Miller и T.A. Vogel сообщили об успешных результатах 18 хирургических вмешательств со средним изменением угла Fowler-Philip на 11,3 градусов [44]. В 1998 году C. Maynou и соавторы сообщили о результатах 36 операций у 27 пациентов в среднем через 29 месяцев (выбыло из наблюдения 7 пациентов). В 12 случаях были получены отличные, в 10 – хорошие, в 5 – удовлетворительные и в 2 плохие результаты. Среди осложнений были отмечены 2 случая рефлекторной симпатической дистрофии и 2 случая нейропатии n. suralis [13]. Оба эти исследования не были контролируемыми.
M.D. Perlman описал один случай коррекции, в котором ему удалось уменьшить угол Fowler-Philip на 24 градуса [13]. T.J. Boffeli и M.C. Peterson детально описали этапы операции и планирование, при этом они не указали, скольким пациентам была выполнена такая остеотомия [10].
Единственное контролируемое исследование, выполненное G.J. Taylor [14], сравнивало результаты 8 остеотомий по I. Zadek у 5 пациентов с результатами 61 краевой резекции у 37 пациентов. Удовлетворенность пациентов результатами операции в группах оказалась одинаковой, но в группе краевой резекции в 51% случаев отмечалось резидуальное выстояние пяточной кости, а в группе клиновидной остеотомии таких случаев не было.
Особым вариантом открытой кальканеопластики являются операции с полным отделением энтезиса ахиллова сухожилия от бугра пяточной кости. В ретроскпективной работе J.G. DeVries с соавторами использовался медиальный J-образный доступ у 17 пациентов (22 операции). Рефиксация сухожилия осуществлялась двумя биодеградируемыми анкорами. Результаты по шкале ВАШ улучшились с 7,9±2,3 баллов до 1,6±1,3 баллов (p<0,001) через 40,1±27,0 месяцев после операции. Полностью удовлетворенными результатами операции оказались 12 пациентов, частично удовлетворенными – 4, и один пациент был не удовлетворен результатами [18]. Аналогичная операция выполнялась A.D. Watson с соавторами в 14 случаях, однако они использовали постеро-латеральный доступ [72]. Случаев осложнений не было, а послеоперационный результат по шкале AOFAS составил 98,6 баллов.
Заключение
В настоящее время вероятно наиболее полным термином, описывающим суть клинической проблемы, заключающуюся в триаде ретрокальканеального бурсита (воспаления bursa tendinis calcanei по Terminologia anatomica), деформации пяточной кости и импинджемент-тенопатии ахиллова сухожилия является синдром Хаглунда. В свою очередь, в клинической практике выступающую верхнюю часть бугра пяточной кости можно называть бугристостью Хаглунда по предложению H. Lohrer [13]. Вариантно синдром может протекать с воспалением субкутанеальной сумки (bursa subcutanea calcanea).
Лечение синдрома Хаглунда должно начинаться с консервативных мероприятий в тех случаях, когда пациент предъявляет жалобы функционального, а не эстетического характера, которое оказывается эффективным в 35% случаев [58].
Хирургическое лечение должно включать в себя кальканеопластику с целью устранения импинджемента бугристости Хаглунда с bursa tendinis calcanei и ахилловым сухожилием, как основного патогенетического звена синдрома.
Хирургическое лечение по поводу синдрома Хаглунда может быть выполнено открыто, эндоскопически или чрескожно, однако существующая в настоящий момент доказательная база не позволяет отдать предпочтение какому-либо виду хирургических вмешательств. В некоторых работах была получена высокая частота осложнений при открытой краевой резекции (до 54% по данным E. Nesse и V. Finsen [47]). По всей видимости, эндоскопические операции позволяют снизить риск осложнений [37], однако эта методика может приводить к недостаточной резекции, особенно если деформация распространяется по боковым флангам от энтезиса.
Для изучения эффективности и возможностей эндоскопической кальканеопластики необходимо проведение новых контролируемых исследований.
Хорошие результаты лечения показала клиновидная остеотомия бугра пяточной кости, но эта операция не получила широкого распространения.
Планируя операцию необходимо помнить о ее обманчивой простоте. К неудовлетворительным результатам может привести неправильный выбор объема и локализации резекции, а избыточная резекция может привести к разрыву или отрыву ахиллова сухожилия.
Однако даже адекватная резекция не всегда приводит к успешным результатам. W. Schneider с соавторами [60] сообщают, что ими получено 69% отличных и 14% хороших результатов, в 3% изменений не было, а 14% случаев были получены неудовлетворительные результаты.
Сама операция для пациента оказывается также не такой комфортной, как хотелось бы. J. Brunner с соавторами обнаружили что 6 из 36 пациентов не рекомендовали бы эту операцию другим людям. В качестве основных причин они называли сохраняющуюся через один год после операции боль и неожиданно долгий период реабилитации (у одного из пациентов восстановление заняло более 3 лет, а в среднем симптомы купировались через 6-24 месяца после операции) [11].
Список литературы
- Карданов А. А. и др. Результаты хирургического лечения болезни Хаглунда //Травматология и ортопедия России. – 2013. – Т. 1. – №. 67. – С. 68.
- Ежов М. Ю., Баталов О. А. Хирургическое лечение редкой и ятрогенной ортопедической патологии стопы //Саратовский научно-медицинский журнал. – 2012.
- Швед С. И. и др. Чрескостный остеосинтез по Илизарову у больного с патологическим переломом пяточной кости на фоне ее остеохондропатии //Гений ортопедии. – 1997. – №. 2.
- Aberle W. Der hohe Calcaneus und seine operative Behandlung nach Spitzy. Z. Orthop., 66:281-290, 1937.
- Albert E. Achillodynie. Wien Med Presse. 1893. 34:41–43
- Aliyev R., Muslimov Q., Geiger G. Results of conservative treatment of achillodynia with application micro-current therapy. Georgian Med News. Oct 2010;(187):35-42. [Medline].
- Anderson J.A. Suero E., O’Loughlin P.F., Kennedy J.G. Surgery for retrocalcaneal bursitis: a tendon-splitting versus a lateral approach. Clin Orthop Relat Res 2008 Jul;466:1678-82.
- Angermann P. Chronic retrocalcaneal bursitis treated by resection of the calcaneus. Foot Ankle 1990 Apr;10:285-7.
- Biyani A, Jones DA. Results of excision of calcaneal prominence. Acta Orthop Belg 1993;59:45-9.
- Boffeli TJ, Peterson MC. The Keck and Kelly wedge calcaneal osteotomy for Haglund’s deformity: a technique for reproducible results. J Foot Ankle Surg. 2012 May-Jun;51(3):398-401. doi: 10.1053/j.jfas.2012.03.002. Epub 2012 Mar 23.
- Brunner J, Anderson J, O’Malley M, Bohne W, Deland J, Kennedy J (2005) Physician and patient based outcomes following surgical resection of Haglund’s deformity. Acta Orthop Belg 71:718–723
- Burry HC, Pool CJ: Central degeneration of the achilles tendon. Rheumatol Rehabil 12:177-181, 1973.
- Caffey J (1962) Pediatric X-ray diagnosis. Year Book Medical, Chicago
- Calder, J.D.F. and Achilles Tendon Study Group Disorders of the Achilles Tendon Insertion: Current Concepts, 2012, 218 p. Isbn: 9780955887338
- Cazeau C. et al. Chirurgie mini-invasive at percutanee du pied. Sauramps Medical. 2009:207.
- Chauveaux D.; Liet, P.; Le Huec, J. C; and Midy, D.: A new radiologic measurement for the diagnosis of Haglund’s deformity. Surg, and Radiol. Anal, 13: 39-44,1991.
- Chen CH, Huang PJ, Chen ТВ, Cheng YM, Lin SY, Chiang HC, et al. Surgical treatment for Haglund’s deformity. Kaohsiung J Med Sci 2001 Aug;l 7:419-22.
- DeVries J.G., Summerhays B, Guehlstorf DW. Surgical correction of Haglund’s triad using complete detachment and reattachment of the Achilles tendon. J Foot Ankle Surg 2009 Jul;48:447-51.
- Dickinson PH, Coutts MB, Woodward EP, Handler D (1966). Tendo Achillis bursitis. Report of twenty-one cases. J Bone Joint Surg Am 48:77–81
- DuVries HL. Surgery of the foot. St. Louis: CV Mosby, 1959:381.
- Federative Committee on Anatomical Terminology (1998) Terminologia anatomica. Thieme, New York, p 45
- Fowler A., Philip J. F. Abnormality of the calcaneus as a cause of painful heel its diagnosis and operative treatment. British Journal of Surgery Volume 32, Issue 128, pages 494–498, April 1945.
- Fuglsang, F., and Torup, D.: Bursitis retrocalcanearis. Acta Orthop. Scandinavica, 30:315-323,1961.
- Gillott E, Ray P. Tuberculosis of the calcaneum masquerading as Haglund’s deformity: a rare case and brief literature review. BMJ Case Rep. 2013 May 24;2013. doi:pii: bcr2013009252. 10.1136/bcr-2013-009252.
- Haglund P. (1928) Beitrag zur Klinik der Achillessehne. Zeitschr Orthop Chir 49:49–58
- Harris CA, Peduto AJ (2006) Achilles tendon imaging. Australas Radiol 50:513–525
- Heneghan, M. A., and Pavlov, H.: The Haglund painful heel syndrome. Experimental investigation of cause and therapeutic implications. Clin. Orthop., 187:228-234,1984
- Jerosch J, Nasef NM (2003) Endoscopic calcaneoplasty–rationale, surgical technique, and early results: a preliminary report. Knee Surg Sports Traumatol Arthrosc 11:190–195
- Jerosch J, Schunck J, Sokkar SH. Endoscopic calcaneoplasty (ECP) as a surgical treatment of Haglund’s syndrome. Knee Surg Sports Traumatol Arthrosc 2007 Jul;l 5:927-34.
- Johansson KJ, Sarimo JJ, Lempainen LL, Laitala-Leinonen T, Orava SY. Calcific spurs at the insertion of the Achilles tendon: a clinical and histological study. Muscles Ligaments Tendons J. 2013 Jan 21;2(4):273-7. Print 2012 Oct.
- Kang S, Thordarson DB, Charlton TP. Insertional Achilles tendinitis and Haglund’s deformity. Foot Ankle Int. 2012 Jun;33(6):487-91. doi: 10.3113/FAI.2012.0487.
- Keck S.W.; Kelly P.J. Bursitis of the Posterior Part of the Heel. Evaluation of surgical treatment of eighteen patients. J Bone Joint Surg Am, 1965 Mar 01;47(2):267-273
- Kondreddi V, Gopal RK, Yalamanchili RK. Outcome of endoscopic decompression of retrocalcaneal bursitis. Indian J Orthop. 2012 Nov;46(6):659-63. doi: 10.4103/0019-5413.104201.
- Kucuksen S, Karahan AY, Erol K. Haglund syndrome with pump bump. Med Arh. 2012;66(6):425-7.
- Le TA, Joseph PM (1991) Common exostectomies of the rearfoot. Clin Podiatr Med Surg 8:601–623
- Lehto MUK, Jarvinen M, Suominen P. Chronic Achilles peritendinitis and retrocalcanear bursitis. Knee Surg Sports Traumatol Arthrosc 1994;2:182-5.
- Leitze Z, Sella EJ, Aversa JM (2003) Endoscopic decompression of the retrocalcaneal space. J Bone Joint Surg Am 85:1488–1496
- Leppilahti J, Karpakka J, Gorra A, Puranen J, Orava S. Surgical treatment of overuse injuries to the achilles tendon. Clinical J of Sport Med. 1994;4:100–107.
- Lohrer H, Nauck T, Dorn NV, Konerding MA (2006) Comparison of endoscopic and open resection for Haglund tuberosity in a cadaver study. Foot Ankle Int 27:445–450
- Ly JQ, Bui-Mansfield LT (2004) Anatomy of and abnormalities associated with Kager’s fat Pad. AJR Am J Roentgenol 182:147–154
- Madarevic T, Rakovac I, Ruzic L, Tudor A, Gudac Madarevic D, Prpic T, Sestan B. Ultrasound-assisted calcaneoplasty. Knee Surg Sports Traumatol Arthrosc. 2013 Sep 26. [Epub ahead of print]
- Mattila VM, Sillanpää PJ, Salo T, Laine HJ, Mäenpää H, Pihlajamäki H. Can orthotic insoles prevent lower limb overuse injuries? A randomized-controlled trial of 228 subjects.
- Maynou C, Mestdagh H, Dubois HH, Petroff E, Elise S. Is calcaneal osteotomy justified in Haglund’s disease?. Rev Chir Orthop Reparatrice Appar Mot. 1998 Nov;84(8):734-8.
- Miller A.E., Vogel T.A. Haglund’s deformity and the Keck and Kelly osteotomy: a retrospective analysis. J. Foot Surg. 1989; 28:23-29.
- Morag G., Maman E., Arbel R. Endoscopic treatment of hind-foot pathology. Arthroscopy. 2003; 19:1-6.
- Neilson, A. L. Diagnostic and therapeutic point in retrocalcanean bursitis. J. Amer. med. Ass., 1921, 77(6):463. doi:10.1001/jama.1921.02630320047014.
- Nesse E, Finsen V. Poor results after resection for Haglund’s heel. Analysis of 35 heels in 23 patients after 3 years. Acta Orthop Scand 1994 Feb;65:107-9.
- Nissen, К. I.: Remodelling of the Posterior tuberosity of the Calcaneum. In Operative burger by Charles Rob and Rodney Smith. Vol. 5, pp. 315-317. London, Butterwortn and Co., Ltd.,1957, p. 317.
- Orava S, Leppilahti J, Karpakka J. Operative treatment of typical overuse injuries in sport.Annales Chirurgiae et Gynaecologiae. 1991;80:208–211. [PubMed]
- Ortmann FW. McBryde AM. Endoscopic bony and soft-tissue decompression of the retrocalcaneal space for the treatment of Haglund deformity and retrocalcaneal bursitis. Foot Ankle Int 2007 Feb;28:149-53.
- Painter CF (1898) Inflammation of the post-calcaneal bursa associated with exostosis. J Bone Joint Surg Am. 11(s1):169–180.
- Pauker M, Katz K, Yosipovitch Z. Calcaneal ostectomy for Haglund disease. J Foot Surg 1992 Nov;31:588-9.
- Pavlov H, Heneghan MA, Hersh A, Goldman AB, Vigorita V. (1982) The Haglund syndrome: initial and differential diagnosis. Radiology 144:83–88
- Perlman MD. Enlargement of the entire posterior aspect of the calcaneus: treatment with the Keck and Kelly calcaneal osteotomy. J Foot Surg. 1992 Sep-Oct;31(5):424-33.
- Reinherz RP, Smith BA, Henning KE (1990) Understanding the pathologic Haglund’s deformity. J Foot Surg 29:432–435
- Resnick D, Feingold ML, Curd J, Niwayama G, Goergen TG. Calcaneal abnormalities in articular disorders. Rheumatoid arthritis, ankylosing spondylitis, psoriatic arthritis, and Reiter syndrome. Radiology. 1977 Nov;125(2):355-66.
- Rössler A. (1895) Zur Kenntniss der Achillodynie. Deutsch Ztschr f Chir 52:274–291
- Sammarco G.J., Taylor A.L. Operative management of Haglund’s deformity in the nonathlete: a retrospective study. Foot Ankle Int. 1998; 19:724-729
- Schepsis AA, Wagner C, Leach RE. Surgical management of Achilles tendon overuse injuries. A long-term follow-up study. Am J Sports Med 1994 Sep;22:611 -9.
- Schneider W., Niehus W., Knahr K. Haglund’s syndrome: disappointing results following surgery: a clinical and radiographic analysis. Foot Ankle Int. 2000; 21:26-30
- Scholten PE, van Dijk CN. Endoscopic calcaneoplasty. Foot Ankle Clin 2006 Jun;l 1:439-46, viii.
- Schunck J, Jerosch J (2005) Operative treatment of Haglund’s syndrome. Basics, indications, procedures, surgical techniques, results and problems. Foot Ankle Surg 11:123–130
- Sella EJ, Caminear DS, McLarney EA. Haglund’s syndrome. J Foot Ankle Surg 1997 Mar;37:110-4.
- Spaltelholz W. Hand-Atlas of Human Anatomy. Ed. 7, pp. 366-369. Philadelphia, J. B. Lippiticott Co., 1943. 8.
- Steffensen, J. C. A., and Evensen, A.: Bursitis retrocalcanea achilli. Acta Orthop. Scandinavica, 27: 228-236,1958
- Sturgill BC, Allan JH. Rheumatoid-like nodules presenting as «pump bumps» in a patient without rheumatoid arthritis. Arthritis Rheum. 1970 Mar-Apr;13(2):175-80.
- Taylor GJ. Prominence of the calcaneus: is operation justified? J Bone Joint Surg Br. 1986 May;68(3):467-70.
- van Dijk CN, van Dyk GE, Scholten PE, Kort NP. Endoscopic calcaneoplasty. Am J Sports Med 2001; 29(2): 185-189.
- van Dijk CN, van Sterkenburg MN, Wiegerinck JI, Karlsson J, Maffulli N. Terminology for Achilles tendon related disorders. Knee Surg Sports Traumatol Arthrosc. 2011 May;19(5):835-41. doi: 10.1007/s00167-010-1374-z. Epub 2011 Jan 11.
- van Sterkenburg M.N. Achilles tendinopathy: new insights in cause of pain, diagnosis and management. Dissertation. Faculty of Medicine Universiteit van Amsterdam, 2012. 239 p. ISBN 978-94-6169-210-8
- Vega MR, Cavolo DJ, Green RM, Cohen RS (1984) Haglund’s deformity. J Am Podiatry Assoc 74:129–135
- Watson AD, Anderson RB, Davis WH. Comparison of results of retrocalcaneal decompression for retrocalcaneal bursitis and insertional achilles tendinosis with calcific spur. Foot Ankle Int 2000 Aug;21:638-42.
- Williams JPG. Achilles tendon lesions in sport. Review. Sports Med. 1986;3:114–135.[PubMed]
- Wu Z, Hua Y, Li Y, Chen S. Endoscopic treatment of Haglund’s syndrome with a three portal technique. Int Orthop. 2012 Aug;36(8):1623-7. doi: 10.1007/s00264-012-1518-5. Epub 2012 Mar 14.
- Zadek I. An operation for the cure of achillobursitis. American Journal of Surgery 1939; 43: 542– 546.

