
Если вы не врач, то мы рекомендуем Вам ознакомиться с общей информацией о разрывах ахиллова сухожилия (щелкните мышкой, чтобы перейти к статье для пациентов).
Программу реабилитации после разрывов ахиллова сухожилия вы можете посмотреть здесь.
Узнать о причинах болей в пяточной области и в ахилловом сухожилии при тенопатии ахиллова сухожилия,деформации Хаглунда и при плантарном фасциите («пяточной шпоре») вы можете в отдельных статьях.
Глава 6. ЛЕЧЕНИЕ ЗАСТАРЕЛЫХ РАЗРЫВОВ АХИЛЛОВА СУХОЖИЛИЯ
Лечение хронических разрывов ахиллова сухожилия представляет собой трудную задачу. По сравнению с свежими разрывами ахиллова сухожилия хронические разрывы ассоциированы с более высоким риском инфекционных осложнений и более длительным восстановлением функции, а результаты лечения таких пациентов значительно хуже.
Подавляющее большинство хирургов сходятся во мнении, что пациентов с застарелыми разрывами ахиллова сухожилия следует лечить оперативным путем. При этом восстановление сухожилия по типу «конец-в-конец» возможно при диастазе менее 2,5 см. При застарелых разрывах концы сухожилия достаточно часто ретрактированы и атрофичны, что делает сшивание по типу «конец-в-конец» невозможным, в связи с чем приходится прибегать к различным пластическим приемам, в ходе которых могут использоваться могут использоваться местные сухожилия, свободные аутотрансплантаты и аллотрансплантаты.
Консервативное лечение
Christensen сообщил о лечении 51 пациента с 57 разрывами ахилловых сухожилий, приблизительно 2/3 из которых были хроническими [260]. Восемнадцать из них лечилось консервативно ввиду того, что операция была противопоказана или по ряду причин отложена (семь пациентов) или из-за того, что возраст разрыва составлял уже несколько месяцев и наблюдалось восстановление функции икроножных мышц (одиннадцать пациентов, у них, соответственно, оперативное лечение было не показано). Результаты были удовлетворительными (то есть походка была нормальной, пациенты вернулись к своим прежним занятиям, отсутствовали жалобы либо имелся умеренный дискомфорт) у 10 пациентов (из 18). Во всех случаях восстановление функции требовало значительного времени, иногда даже нескольких лет. Результаты лечения были значительно хуже, чем в группе хирургического лечения.
Оперативное лечение
Нам не удалось обнаружить гайдлайнов, составленных по принципам доказательной медицины, позволяющих выбрать конкретный вид хирургического вмешательства при хроническом разрыве ахиллова сухожилия. Предлагались две классификации разрывов [465, 587]. По обеим классификациям лечение основано на протяженности дефекта, однако ни сами авторы, ни кто-либо впоследствии не выполнял качественную оценку этой тактики.
По классификации Myerson [587] к типу I относят разрывы с дефектом менее 1-2 см. Лечение сводится к сшиванию по типу «конец-в-конец» и фасциотомии заднего компартмента голени. При II типе дефект составляет от 2 до 5 см. Для лечения пациентов с этим типом разрыва применяют V-Y удлинение, с или без транспозицией сухожилий. При III типе протяженность дефекта превышает 5 см, а для лечения используют транспозицию сухожилий, которая может мыть дополнена V-Y пластикой.
По классификации Kuwada [465] к I типу относят частичные разрывы, при которых используется иммобилизация лонгетами. Ко II типу относят полные разрывы с дефектом длиной до 3 см. Для лечения используют шов по типу «конец-в-конец». К III типу относят полные разрывы с дефектом длиной от 3 до 6 см после дебридмента концов сухожилий в пределах здоровой ткани. Для лечения используют трансплантаты сухожилий, с или без укреплением синтетическими материалами. Наконец, к IV типу относят разрывы с дефектом длиной более 6 см после дебридмента концов сухожилий в пределах здоровой ткани. Для лечения используют низведение апоневроза m. gastrocnemius, свободные трансплантаты сухожилий, и/или синтетические материалы.
V-Y сухожильная пластика.
Впервые эта операция для лечения хронических разрывов ахиллова сухожилия была предложена Abraham и Pankovich [136] в 1975 году.
Операцию выполняют следующим образом. Пациент лежит на животе, на нижнюю треть бедра накладывают пневматический жгут. Выполняют S-образный разрез от латерального края ахиллова сухожилия в области его прикрепления к бугру пяточной кости до средней части икроножной мышцы (Рисунок 81). Выделяют, берут на держалки и отводят в сторону икроножный нерв. Вскрывают глубокую фасцию параллельно разрезу кожи. Иссекают рубцовую ткань, заполняющую место разрыва, освежевывают культи сухожилия до появления нормальной волокнистой структуры. Затем, согнув ногу в коленном суставе под углом в 30 градусов и придав стопе эквинусное положение под углом 20 градусов, измеряют протяженность образовавшегося дефекта. Выполняют перевернутый V–образный разрез на всю толщину апоневроза, при этом верхушка разреза должна располагаться в его центральной части. Длинна плеч V-образного разреза должна быть примерно в полтора раза больше длинны дефекта. Смещают проксимальную культю сухожилия в дистальном направлении и сопоставляют концы разорванного сухожилия, сшивают их нерассасывающейся нитью. Смещенный вместе с проксимальной культей сухожилия апоневроз ушивают в виде буквы Y. Затем сшивают паратенон прерывистыми нерассасывающимися швами. Фасцию, подкожно-жировую клетчатку и кожу ушивают традиционным образом. После операции авторы методики рекомендовали иммобилизировать конечность в положении сгибания в коленном суставе под углом в 30 градусов и с эквинусным положением стопы.
У троих из четырех пациентов в исследовании Abraham и Pankovich [136] произошло полное восстановление силы трехглавой мышцы голени и они могли вставать на носок пораженной стороны так же как и на носок контрлатеральной стопы. У оставшегося пациента имелась небольшая слабость трехглавой мышцы и значительное нарушение возможности вставать на носок на одной ноге. Продолжительность наблюдения в этом небольшом исследовании варьировала от девяти до пятнадцати месяцев.
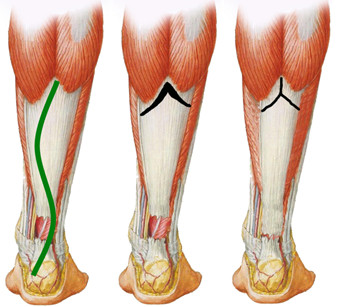
Leitner и соавторы [482] сообщили о хороших результатах у трех пациентов, которым лечение разрыва с дефектом от 9 до 10 см выполнялось по описанной методике. Kissel и соавторы [443] использовали эту методику вместе с армированием места разрыва ахиллова сухожилия сухожилием m. plantaris и получили успешные результаты у четырнадцати пациентов.
Parker и Repinecz [618] описали похожую методику, но за прототип они взяли пластику по Strayer [725], которая представляет собой простое рассечение апоневроза для элонгации (Рисунок 82). Таким образом, их предложение сводилось к использованию «скользящего» лоскута. Авторы применили свою методику у одного пациента, у которого имелся дефект сухожилия длиной 6,5 см, и отметили, что данная методика технически проще, чем V-Y пластика, и помимо этого она позволяет получить на 50% большую длину.
Ни одно из этих исследований не было проспективным, контролируемым и рандомизируемым, а малое количество включенных в них пациентов не позволяет сделать качественные заключения.
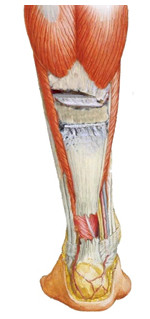
Поворотные лоскуты
Этот тип реконструкции используется наиболее часто. Впервые идею поворотного лоскута предложил Silfverskiöld [705] в 1941 году, однако его работа была незаслуженно забыта.
После этого метод поворотных (или низведенных) лоскутов для реконструкции ахиллова сухожилия разрабатывался нашим соотечественником Виктором Алексеевичем Чернавским. Его работа была опубликована в журнале «Хирургия» в феврале 1953 года [129]. В основе способа лежит выкраивание лоскута из центральной части проксимальной культи сухожилия с разворотом полученного лоскута на дистальном основании на 180 градусов (Рисунок 83). Идентичную идею реконструкции предложил Christensen, работа которого была опубликована в журнале «Acta Chirurgica Scandinavica» в августе 1953 года [260].
К сожалению, имя нашего соотечественника совершенно не упоминается в иностранной литературе, а поворотные лоскуты называют именем Lindholm или Christensen. Пионерская работа Silfverskiöld [705] также практически не упоминается. Более того, нам чрезвычайно обидно было встретить в журнале Clinical orthopaedics and related research работу Gerdes и соавторов (1992) которые сообщают, что ими предложен «новый оригинальный» способ укрепления шва ахиллова сухожилия (Рисунок 84) [335]. Способ, конечно, немного отличается от предложения В.А. Чернавского. Но эти отличия с трудом можно назвать существенными.
Пластика представляет собой выкраивание лоскута на дистальном основании размерами 2 на 10 см в проксимальной части сухожилия, который транспонируется в область дефекта. После этого сшиваются место разрыва, укрытое поворотным лоскутом и донорский дефект. Удовлетворительные результаты благодаря использованию этой методики по данным Christensen [260] были получены у двадцати девяти из тридцати девяти пациентов.
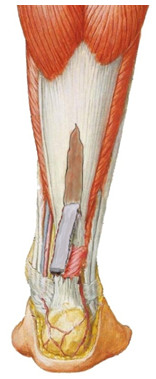
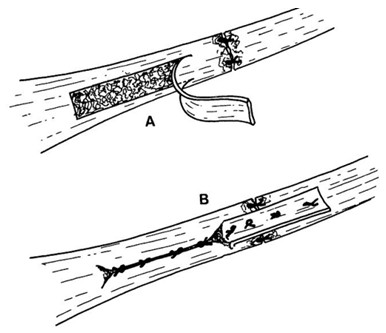
Позже методика В.А. Чернавского была модифицирована другим отечественным травматологом-ортопедом – А.Ф. Красновым, который предложил оставлять мостик под ниже выкраиваемого лоскута, а сам лоскут он предложил пропускать под ним (Рисунок 85).
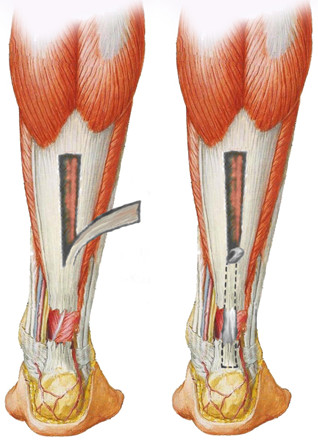
В том же номере журнала Хирургия (№ 2 1953 года) вышла статья Георгия Дмитриевича Никитина, который предложил аутопластическое восстановление сухожилия боковым лоскутом из апоневроза икроножной мышцы [86]. Операцию производят под эпидуральной или внутрикостной анестезией. Наружнобоковым разрезом кожи обнажают поврежденное сухожилие. Выделяют и берут на держалку n. suralis с сопровождающими его сосудами. Удаляют гематому и часть наиболее поврежденных волокон сухожилия. Концы сухожилия сближают, и накладывают один направляющий шов при сгибании голени под углом 150° и стопы до 110—115°. Обнажают наружный край сухожильного растяжения икроножной мышцы, из которого выкраивают пластинчатый лоскут на дистальной ножке. Ширина лоскута равна одной трети ширины сухожильного растяжения икроножной мышцы. Образованный лоскут опрокидывают «на спину», поворачивая на 180 градусов, и скользящей поверхностью лоскута покрывают концы разорванного сухожилия, подшивая его к обоим концам. Дефект на месте выкраивания лоскута частично ликвидируют наложением 2—3 швов у нижнего конца наружного брюшка икроножной мышцы (Рисунок 86). Кожу зашивают наглухо.
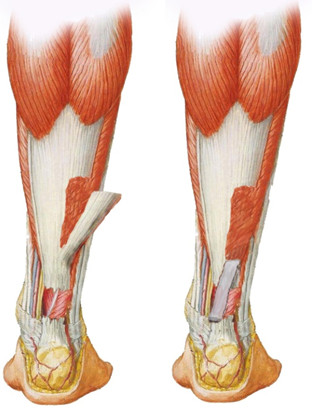
В последующих работах предполагалось [88, 89, 90], что сохранение целости центрального сосуда, который страдает при аутопластике по В.А.Чернавскому, является основным преимуществом описанной операции. Однако, как мы уже писали в главе, посвященной анатомии ахиллова сухожилия, вопрос васкуляризации не столь однозначен. Кроме того, укрепление шва сухожильным аутолоскутом на ножке по Г.Д. Никитину при возможности поворота аутолоскута гладкой поверхностью к коже способствует восстановлению скользящего аппарата. Однако, идея поворота лоскута скользящей поверхностью наружу предлагалась еще Silfverskiöld [705] в 1941 году.
В 1959 году Lindholm [494] предложил использовать два боковых лоскута (Рисунок 87). Аналогичная идея была выдвинута в работе Arner и соавторов [161] (одним из соавторов был Lindholm), которые также использовали два лоскута, один с медиальной, а другой с латеральной стороны. Лоскуты низводили, вращая их в противоположных направлениях. При этом в руководствах этот вид пластики называют по-разному: некоторые авторы упоминают Arner, а некоторые – Lindholm. Так как статья Arner и соавторов была опубликована в мае 1959 года, а статья Lindholm – в июле, мы считаем, что этот вид пластики корректнее называть именем Lindholm-Arner.
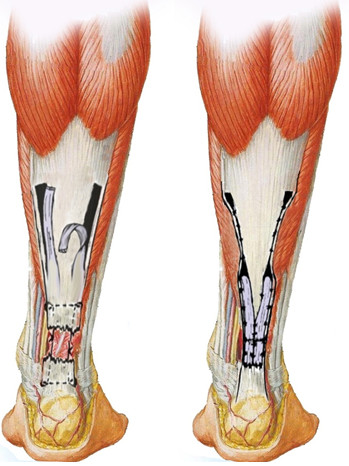
Gerdes и соавторы [335] показали в исследовании на трупах, что реконструкция с использованием поворотного лоскута позволяет получить на 41% большую прочность на разрыв по сравнению с изолированным швом по типу «конец-в-конец» (217.5 ± 44.7 Н по сравнению с 153.9 ± 30.2 Н). Rush [674] использовал для реконструкции нелеченного разрыва ахиллова сухожилия лоскут из икроножно-камбаловидного апоневроза, свернутый в трубку. Эта методика позволила получить хорошие результаты у пяти пациентов. Bosworth [217] предложил использовать лентообразный лоскут на дистальном основании из поверхностной части проксимальной культи ахиллова сухожилия в качестве шовного материала, когда лоскут протаскивают сквозь разорванные концы сухожилий и подшивают к ним (Рисунок 88). Эта методика была апробирована автором на 7 пациентах, и спустя 10 лет он не отметил осложнений.
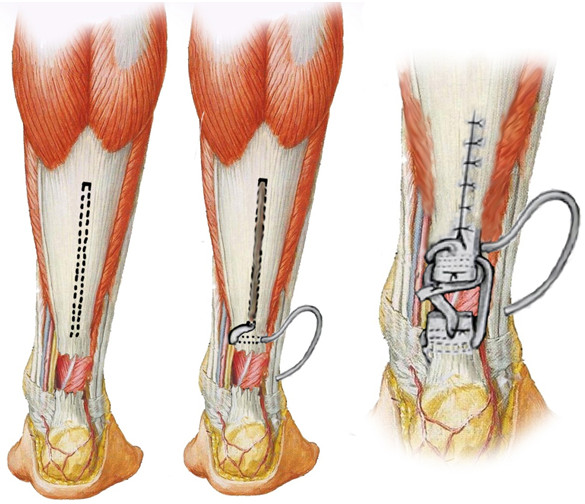
С хорошими результатами Us и соавторы использовали комбинацию V-Y пластики и низведенных лоскутов [773]. В серии из шести пациентов, которым выполнялось измерение изокинетической силы, дефицит пиковой плантарной флексии варьировал от 2,5% до 22% по сравнению с неповрежденной конечностью. Mulier и соавторы [584] сообщили о результатах лечения девятнадцати пациентов с хроническим разрывом ахиллова сухожилия с дефектом длиной более 2 см. Ими применялся низведенный икроножный лоскут (1 группа), а у девяти пациентов использовали комбинацию транспозиции flexor hallucis longus и низведенного икроножного лоскута (2 группа). Через восемнадцать месяцев исходы были лучше во второй группе. Субъективная оценка показала, что у 40% пациентов 1 группы и у 33% пациентов 2 группы имело место снижение функциональных возможностей в повседневной жизни и при занятиях спортом. Объективная оценка, проводившаяся путем изокинетической динамометрии через 12 месяцев после операции, показала, что дефицит силы в первой группе составил 23%, а во второй – 14%. Амплитуда движений в голеностопном суставе (по сравнению с контрлатеральной стороной) в первой группе равнялась 70%, а во второй – 76 процентов. Общий уровень осложнений в этом исследовании был высоким – семь из девятнадцати пациентов испытывали те или иные трудности.
Будучи общепризнанным и наиболее распространенным методом, аутопластика поворотными лоскутами не лишена ряда существенных недостатков, связанных главным образом с дополнительной травмой, а также ослаблением проксимальной части поврежденного сухожилия и мышцы. Кроме того, поворотные лоскуты деформируют сухожилие, утолщая его в месте пластики. Однако, нам не удалось обнаружить исследований, специализированно посвященных изучению этих недостатков и сравнивающих этот метод с другими пластическими методиками.
Учитывая эти недостатки K. Nilsson-Helander [599] и соавторы предлагали использовать свободный лоскут из икроножного апоневроза, однако качественных исследований на эту тему так же не было.
Подошвенная мышца
Аутопластика разрывов ахиллова сухожилия может быть выполнена с использованием сухожилия подошвенной мышцы (m. plantaris). Первое упоминание о самостоятельном использовании этого сухожилия было сделано Sterli [726]. Автор предлагал армировать им сшитые свежие разрывы: сухожилие оборачивали в виде цифры 8 и подшивали к ахиллову сухожилию. В.К. Калнберз и Л.Б.Нейман [55], описывая методику в 1975 году аутопластики с использованием сухожилия подошвенной мышцы, подчеркивают ее простоту, малую травматичность, физиологичность, стабильность хороших результатов. Позже методику В.К. Калнберза для лечения застарелых разрывов использовал В.К. Николенко [92]. Однако, во многих случаях сухожилие подошвенной мышцы недостаточно массивное (если оно вообще присутствует), и, поэтому, изолированная пластика сухожилием m. plantaris используется редко.
Короткая малоберцовая мышца
Впервые для укрепления сухожилие короткой малоберцовой мышцы (m. peroneus brevis) использовал Teuffer [744]. Автор рекомендовал выполнять операцию следующим образом. Через заднелатеральный продольный доступ выделяют ахиллово сухожилие и бугор пяточной кости в области прикрепления сухожилия. Икроножный нерв берут на держалки и отводят в сторону. Через дополнительный разрез длиной 2 см отделяют от места прикрепления к основанию пятой плюсневой кости сухожилие m. peroneus brevis. Вскрывают фасциальную перегородку, разделяющую латеральный и задний компартменты голени, и, сквозь образованное в фасциальной перегородке отверстие протаскивают освобожденное сухожилие peroneus brevis в основную рану. Экономно скелетируют на ограниченном участке бугор пяточной кости в области прикрепления ахиллова сухожилия, просверливают канал в пяточной кости и протаскивают сквозь него сухожилие peroneus brevis. Вытащенный из канала в пяточной кости конец сухожилия peroneus brevis протягивают в проксимальном направлении, укладывая его кзади от ахиллова сухожилия, армируя место разрыва. После этого культю сухожилия peroneus brevis сшивают с ним самим, формируя динамическую петлю (Рисунок 89). При этом, если диастаз ахиллова сухожилия не устранен, место его разрыва не сшивают.
Изначально Teuffer применил эту методику для лечения свежих разрывов у тридцати пациентов, и двадцать восемь из них смогли вернуться к занятиям спортом на исходном уровне, предшествовавшем травме. Впоследствии эта методика стала применяться и для лечения хронических разрывов. [518].
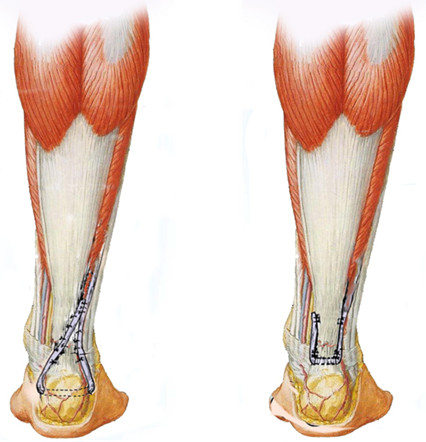
Turco и Spinella [767, 768] укрепляли шов сухожилия по типу «конец-в-конец» по модифицированной методике Teuffer – выполнялось проведение сухожилия peroneus brevis через дистальную культю ахиллова сухожилия, а не через пяточную кость (Рисунок 89). После протаскивания сухожилия его подшивают к ахиллову сухожилию таким образом, чтобы избежать последующего расслаивания ахиллова сухожилия. Очевидно, что эта методика применима только в том случае, если у пациента имеется достаточно длинная дистальная культя ахиллова сухожилия. Авторы сообщили об отличных результатах, однако, к сожалению, они нечетко описали использовавшиеся ими критерии оценки.
Miskulin и соавторы также выполняли проведение сухожилия m. peroneus brevis через дистальную культю сухожилия, а в качестве шовного материала использовали сухожилие m. plantaris [568]. Эта методика была применена авторами у пяти пациентов. У всех из них наблюдалось увеличение пиковой толчковой силы плантарной флексии (от 21% до 410%) и не было осложнений спустя год после операции.
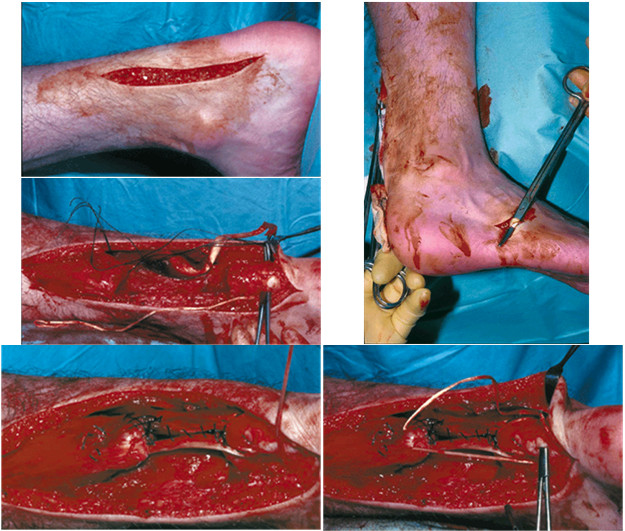
McClell и Maffulli [551] предложили оригинальную пластику с использованием сухожилия peroneus brevis. Пациент лежит на животе, стопы свисают с края операционного стола. Обрабатывают обе конечности, чтобы в ходе операции можно было выбрать необходимую длину реконструируемого сухожилия, основываясь на контрлатеральную сторону. Медиальнее ахиллова сухожилия выполняют разрез длиной 10-12 см (Рисунок 90). Продольным разрезом параллельно разрезу кожи вскрывают паратенон и обнажают разорванное ахиллово сухожилие. Иссекают рубцовую ткань и освежевывают концы сухожилия. Экономно мобилизуют проксимальную культю сухожилия.
После этого в глубине раны можно увидеть фасцию, покрывающую компартменты, содержащие в себе глубокие сгибатели и малоберцовые мышцы. Сухожилие peroneus brevis располагается медиальнее, а мышечные волокна peroneus brevis проходят в направлении от срединной линии кнутри и располагаются под сухожилием peroneus longus. В области латеральной лодыжки сухожилия peroneus longus и brevis можно идентифицировать помня о том, что мышечные волокна peroneus brevis спускаются значительно ниже, чем волокна peroneus longus. Разрезают фасцию, покрывающую малоберцовые сухожилия и мобилизуют их.
Сухожилие peroneus brevis огибает сзади латеральную лодыжку, затем проходит под trochlea peronealis пяточной кости и прикрепляется к шиловидному отростку основания пятой плюсневой кости. Оба малоберцовых сухожилия проходят под superior retinaculum peroneorum superius и inferius, удерживающими сухожилия над латеральной лодыжкой и trochlea peronealis пяточной кости соответственно. В области прикрепления peroneus brevis к пятой плюсневой кости делают дополнительный разрез длиной 2-2,5 см, отделяют сухожилие peroneus brevis от места его прикрепления. Затем аккуратно выводят его в проксимальную рану, огибая его над retinaculum peroneorum inferius, в результате чего сохраняется васкуляризация сухожилия из межмышечной перегородки.
Затем сухожилием peroneus brevis армируют ахиллово сухожилие. Конец сухожилия peroneus brevis протаскивают сквозь дистальную культю ахиллова сухожилия, прошивают места входа и выхода peroneus brevis, что предотвратит расслаивание культи ахиллова сухожилия и прорезывание сухожилия peroneus brevis. После этого сухожилие peroneus brevis проводят сквозь проксимальную культю, создавая такой тонус, чтобы эквинус на обеих стопах был одинаковым. Сухожилие peroneus brevis окончательно подшивают к культе ахиллова сухожилия.
Авторы отмечают, что при таком заборе сухожилия peroneus brevis его длина оказывается достаточно для реконструкции дефекта ахиллова сухожилия. Однако, в тех случаях, когда протяженность дефекта окажется слишком большой, в качестве дополнительного материала можно использовать и сухожилие m. plantaris.
Некоторые исследователи полагают, что использование сухожилия peroneus brevis может привести к недостаточной эверсии в голеностопном суставе [534, 587, 783]. Однако, m. peroneus longus имеет в два раза большую эверсионную силу, чем peroneus brevis. Теоретически, если сухожилие peroneus brevis прикрепить дистально в направлении от латерального к медиальному, то это не приведет к усилению медиальной тракции интактного ахиллова сухожилия [534]. Однако, практическое применение этих биомеханических знаний не ясно, и реконструкция с использованием сухожилия peroneus brevis по данным исследователей является функционально успешной.
Pintore и соавторы [632] сравнили результаты лечения свежих разрывов ахиллова сухожилия путем прямого сшивания по типу «конец-в-конец» с результатами лечения хронических разрывов путем транспозиции peroneus brevis. На этапах наблюдения, средний срок которого составил 53 месяца, они обнаружили, что пациенты с хроническими разрывами были удовлетворены результатами лечения, несмотря на более высокую частоту послеоперационных осложнений и большее снижение силы и окружности икр по сравнению с теми участниками исследования, у которых имелся свежий разрыв.
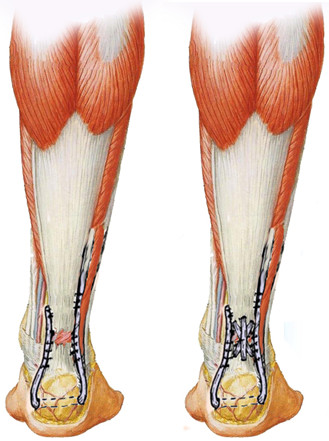
При более детальном анализе литературы можно обнаружить работу White и Kraynick [793], которая была опубликована в 1959 году в журнале Surgery, Gynecology and Obstetrics. По сути способы Turco и Spinella [767, 768] и Teuffer [744] являются вариациями метода White и Kraynick [793] (Рисунок 91), однако в литературе имена этих авторов практически не упоминаются. Возможно, это связано с некоторой непрофильной ориентацией журнала, в котором White и Kraynick опубликовали свою работу.
Авторы предлагали проводить сухожилие peroneus brevis сквозь канал в пяточной кости, формируя динамическую петлю вокруг разорванных концов сухожилия, а само место разрыва укрепляли сухожилием m. plantaris. После операции авторы рекомендовали выполнять иммобилизацию укороченной гипсовой лонгетой (ниже колена). Напомним, что их работа вышла в 1959 году, когда хирурги предпочитали иммобилизацию длинными лонгетами в положении максимального эквинуса, но уже тогда White и Kraynick предвидели современные тенденции.
Общим преимуществом пластики сухожилием m. peroneus brevis можно считать то, что она отличается относительной технической простотой, отделение сухожилия от места прикрепления к основанию пятой плюсневой кости также не вызывает проблем и выполняется малотравматично, через минидоступ. Трансплантат сухожилия забирается на проксимальном основании, и , благодаря этому, сохраняется его васкуляризация за счет сосудов мышечно-сухожильного перехода. Сухожильный трансплантат на проксимальном основании, сохраняющий свою связь с мышцей, образовывает единый комплекс с икроножно-камбаловидно-сухожильным комплексом, усиливая страдающую функцию подошвенного сгибания стопы. Более того, сохраненная связь трансплантата с мышцей обуславливает динамическую нагрузку на сухожилие, необходимую для более успешного сращения и структурного морфогенеза сухожильной ткани.
Сухожилие длинной малоберцовой мышцы
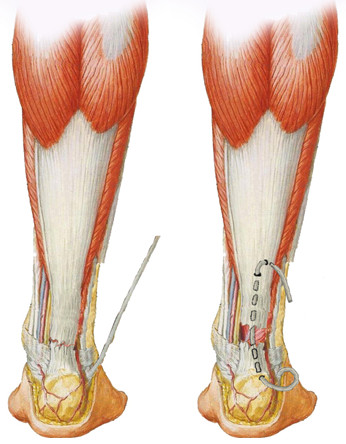
Однако, в литературе встречаются и способы пластики ахиллова сухожилия сухожильными трансплантатами на дистальном основании. В частности К.В. Филиппов предложил использовать с этой целью сухожилие длинной малоберцовой мышцы (m. peroneus longus) [124]. Производят разрез кожи длиной 4—5 см в области места повреждения пяточного сухожилия и обнажают его поврежденные концы. Производят второй разрез кожи длиной 1—2 см на уровне бугристости плюсневой кости. Пересекают сухожилие длинной малоберцовой мышцы, и дистальную культю подшивают к сухожилию короткой малоберцовой мышцы. Выводят сухожилие малоберцовой мышцы в основную рану. Рану на стопе зашивают, стопе придают положение сгибания. Сформированный на проксимальной ножке трансплантат проводят через канал в толще дистального фрагмента пяточного сухожилия, затем через канал в толще проксимального фрагмента и в виде дупликатуры подшивают к дистальному фрагменту ахиллова сухожилия по его передней поверхности (Рисунок 92). Рану послойно зашивают. Накладывают гипсовую лонгетную повязку в положении сгибания голени и стопы.
Сухожилие длинного сгибателя пальцев
Mann и соавторы [534] использовали сухожилие длинного сгибателя пальцев (m. flexor digitorum longus) в качестве трансплантата у семи пациентов. Для доступа к ахиллову сухожилию использовался медиальный изогнутый разрез (по типу хоккейной клюшки), а для выделения сухожилия m. flexor digitorum longus, проходящего от os navicularis до первого плюснефалангового сустава, использовались другие минидоступы. Сухожилие m. flexor digitorum longus перерезали выше уровня его деления на пальцевые ветви, и подшивали его дистальную культю к соседнему сухожилию flexor hallucis longus. Дистальный конец t. flexor digitorum longus протаскивали через проксимальную операционную рану над ахилловым сухожилием. Затем свободный конец сухожилия m. flexor digitorum longus протаскивали сквозь дистальную культю ахиллова сухожилия через маленькие разрезы и опять тянули его проксимально и пропускали через аналогичные разрезы в проксимальной культе ахиллова сухожилия. У всех пациентов для укрепления шва использовали поворотные проксимальные фасциальные лоскуты. У шести из семи пациентов наблюдались хорошие и отличные результаты без повторных разрывов и функциональных нарушений, связанных с недостаточностью функции m. flexor digitorum longus. Средний срок наблюдения составил 39 месяцев.
Сухожилие длинного сгибателя большого пальца стопы
Сухожилие длинного сгибателя большого пальца стопы (m. flexor hallucis longus) имеет длину около 10-12 см, и может использоваться для пластики больших дефектов ахиллова сухожилия. При транспозиции сухожилия также сохраняется нормальный баланс мышц, действующих на голеностопный сустав – т.е. имеет место перенос плантарного сгибателя к плантарному сгибателю. Однако, у спортсменов было отмечено снижение толчковой силы ввиду того, что имелись проблемы в области большого пальца стопы при спринтерском беге [551].
Впервые транспозицию сухожилия flexor hallucis longus выполнили Wapner и соавторы [783]. Операцию авторы рекомендовали выполнять следующим образом. Пациент лежит на спине, на нижнюю треть бедра накладывают пневматический жгут. Выполняют продольный разрез по медиальному краю стопы от первой плюсневой кости до ладьевидной (Рисунок 93). Путем острой диссекции выходят на фасцию, покрывающую m. abductor hallucis. Крючком отводят m. abductor hallucis вместе с m. flexor hallucis brevis книзу и обнажают синовиальные влагалища сухожилий mm. flexor hallucis longus и flexor digitorum longus. Идентифицируют сухожилие m. flexor hallucis longus и выделяют его таким образом, чтобы после отсечения имелась возможность подшить дистальную культю сухожилия к сухожилию flexor digitorum longus. Пересекают сухожилие m. flexor hallucis longus и подшивают дистальную культю к той части сухожилия длинного сгибателя пальцев, которое идет идущему ко второму пальцу. При этом большой палец стопы должен находиться в нейтральном положении. Проксимальную культю сухожилия flexor digitorum longus прошивают прочной нитью.
Далее, в 1 см медиальнее ахиллова сухожилия выполняют постеромедиальный разрез от мышечно-сухожильного перехода икроножной мышцы и продлевают его до точки, располагающейся в 2-3 см ниже энтезиса. Избегая диссекции подкожно-жировой клетчатки, обнажают паратенон и вскрывают его. Выделяют сухожилие таким образом, чтобы сохранить сосудистые связи паратенона с подкожно-жировой клетчаткой и кожей. Выделив сухожилие, продольным разрезом вскрывают фасцию, отделяющую задний компартмент голени и выделяют сухожилие m. flexor hallucis longus, которое выводят в проксимальную рану. Непосредственно дистальнее энтезиса ахиллова сухожилия в пяточной кости просверливают канал на половину ширины кости в направлении от медиального к латеральному. Затем просверливают второй вертикальный канал, начинающийся непосредственно кпереди от ахиллова сухожилия. Разрабатывают канал в кости изогнутым инструментом и протаскивают через него за нить проксимальную культю сухожилия m. flexor digitorum longus. Затем культей сухожилия m. flexor digitorum longus зигзагообразно армируют ахиллово сухожилие, подшивая трансплантат узловыми швами из нити Dacron 1-0. По решению хирурга может быть выполнено дополнительное армирование сухожилием m. plantaris или низведенным полнослойным или неполнослойным лоскутом по Чернавскому. Ушивают паратенон рассасывающейся нитью, кожную рану закрывают традиционным образом. После операции конечность иммобилизируют укороченной лонгетой с подошвенным сгибанием стопы на 15 градусов.
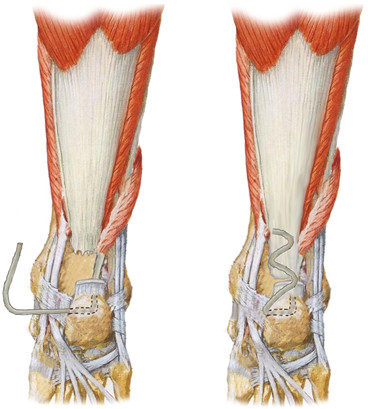
Методика была применена авторами у семи пациентов, которых прослеживали в среднем в течение 17 месяцев. По субъективным опросникам отличные результаты были получены у трех пациентов, еще у трех – хорошие, и у одного пациента результат был расценен как плохой. У всех пациентов наблюдалось функционально незначимое ограничение амплитуды движений как в голеностопном суставе, так и первым пальцем стопы. Изокинетические тесты обнаружили снижение силы плантарной флексии на 29,5% по сравнению с контрлатеральной стороной. Не было отмечено вторичных функциональных нарушений, связанных с забором flexor hallucis longus. Эти результаты сходны с данными, полученными в 1977 году, когда Frenette и Jackson [321] не обнаружили снижения функции у десяти молодых спортсменов, перенесших разрыв сухожилия flexor hallucis longus, четыре из которых не срослись.
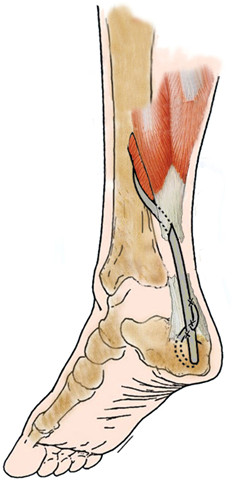
M.W. Wong и V.W. Ng [806] модифицировали методику транспозиции длинного сгибателя первого пальца стопы, фиксируя дистальную культю транспонируемого сухожилия наподобие сухожильного шва по Pulvertaft (Рисунок 94). Методика была применена авторами у 5 пожилых пациентов (средний возраст – 52-71 год) с застарелыми нелеченными разрывами ахиллова сухожилия с большим диастазом (5-7 см). Результаты были прослежены на протяжении 28,8 месяцев и позволили улучшить результаты с 64.4 до 94.4 баллов по шкале AOFAS. Исследование было неконтролируемым.
Преимущества транспозиции flexor hallucis longus включают в себя наличие длинного и прочного сухожилия и то, что мышца переносимого сухожилия гораздо сильнее других кандидатов для транспозиции [707], вектор flexor hallucis longus наиболее близок к ахиллову сухожилию, а его сокращение происходит в те же фазы ходьбы, когда сокращается икроножно-камбаловидный комплекс. Анатомическая близость делает операцию более простой, при этом нет необходимости вскрывать другие компартменты голени, а мышечные волокна обеспечивают дополнительную васкуляризацию проксимальной культе ахиллова сухожилия.
Нам удалось обнаружить одно биомеханическое исследование, в котором авторы in vitro сравнивали прочность на разрыв ахиллова сухожилия после пластики сухожилием peroneus brevis и flexor hallucis longus, которая оказалась равной 348,8±124.9Н и 241,5± 82,2Н соответственно [695]. Однако, in vivo прочность может оказаться существенно иной, так что результаты этого исследования нельзя трактовать как неоспоримое преимущество пластики сухожилием peroneus brevis.
Тонкая мышца
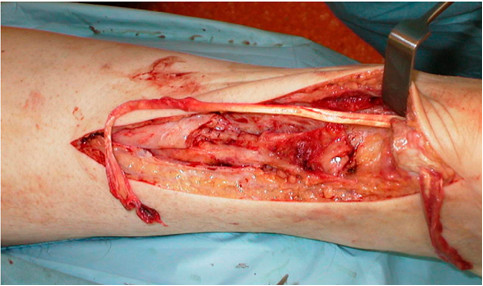
Maffulli и Leadbetter [524] сообщили об использовании сухожилия тонкой мышцы (m. gracilis) для реконструкции при хронических разрывах ахиллова сухожилия. В тех случаях, когда при максимальной плантарной флексии и тракции проксимальной культи сухожилия сохранялся диастаз между концами сухожилия длиной более 6 см, авторы выполняли забор сухожилия тонкой мышцы и использовали его для реконструкции. Выполнялся разрез в проекции гусиной лапки выделялось и забиралось при помощи стриппера сухожилие тонкой мышцы (Рисунок 95). Если имелось сухожилие m. plantaris, его также можно было использовать для укрепления шва. Из двадцати одного пациента, прослеженных в среднем в течение 28 месяцев после операции, у двух результат был отличным, у пятнадцати – хорошим и у четверых – плохим.
Широкая фасция бедра
Впервые в литературе пластику разорванного ахиллова сухожилия с использованием широкой фасции бедра (fascia lata) описал I. Zadek в 1940 году [818]. Позже хорошие результаты в лечении разрывов ахиллова сухожилия были получены и другими авторами [227, 633, 761]. Bugg и Boyd сообщили о результатах лечения 21 разрыва, десять из которых были хроническими. Они реконструировали дефект тремя полосками, выкроенными из fascia lata, а еще одной широкой лентой из fascia lata оборачивали вокруг и подшивали к этим трем трансплантатам подобно кабелю с проводами, при этом серозную поверхность помещали обращенной кнаружи, а шов располагали по передней поверхности. Трансплантат подшивали к проксимальной и дистальной культям сухожилия сквозным швом. Формально результаты этой методики неизвестны, а имеются только лишь удовлетворительные функциональные и эстетические результаты лечения двух пациентов, прослеженных в течение 12 месяцев после операции.
В нашей стране аутопластика широкой фасцией бедра предлагалась В.О. Марксом. Метод восстановления сухожилия с помощью аутофасции не нашел широкого применения вследствие необходимости нанесения больному дополнительной травмы при взятии трансплантата и образования дефекта на бедре и удлинения времени операции.
Аллотрансплантаты и синтетические материалы
Впервые использование аллотрансплантатов для лечения разрывов ахиллова сухожилия было предложено Л.Б. Нейманом в 1969 году [84]. Первые результаты не оправдали своих ожиданий. Впоследствии, усовершенствованные методики обработки материала позволили вновь вернуться к аллопластике. Например, в 1979 году Г.Д. Никитиным и С.А. Линником была опубликована методика полного пластического восстановления пяточного сухожилия при застарелых повреждениях со значительным диастазом между его концами и их значительным разрушением разработана [87]. Метод основан на пересадке цельного аллогенного пяточного сухожилия (меньших размеров) для восстановления анатомической целости поврежденного сухожилия с одновременным использованием аутотрансплантата, покрывающего чужеродную ткань сзади в глубине раны для восстановления скользящей поверхности и уменьшения опасности отторжения аллогенного трансплантата. Показаниями к применению этой методики авторы выбрали застарелые открытые и закрытые повреждения пяточного сухожилия с диастазом 8—12 см, который не устраняется сгибанием голени и стопы, а также отдельные случаи свежих повреждений с обширным разволокнением нежизнеспособных концов до 10 см каждый и особенно при разрывах в области перехода сухожилия в мышцу.
Операцию выполняют следующим образом. Наружнобоковым или S-образным разрезом кожи длиной 10—15 см обнажают поврежденное сухожилие. Рубцовоизмененные или разволокненные концы сухожилия иссекают до здоровой ткани. Выделяют наружную поверхность сухожильного растяжения икроножной мышцы, из него выкраивают пластинчатый лоскут на дистальной ножке достаточной длины. Консервированный аллотрансплантат пяточного сухожилия (меньших размеров) дистальным концом подшивают к дистальному фрагменту сухожилия больного. Проксимальный конец аллотрансплантата раздваивают и подшивают к икроножной мышце, при этом сухожильное растяжение аллотрансплантата заполняет место выкраивания аутолоскута из сухожильного растяжения икроножной мышцы больного. Выкроенный аутотрансплантат поворачивают на 180°, перекидывают через расщепленную часть пяточного сухожилия и, покрывая аллотрансплантат сзади, фиксируют к последнему и к поверхности дистального фрагмента пяточного сухожилия больного.
Применение аллогенного сухожилия с сухожильным растяжением икроножной мышцы по мнению Г.Д.Никитина и С.А. Линника [87] позволяет:
1) восстановить массу, форму и механическую прочность поврежденного сухожилия, что дает возможность приступить к более раннему функциональному лечению и сокращению сроков нетрудоспособности;
2) укрепить икроножную мышцу на месте взятия аутотрансплантата для восстановления функции трехглавой мышцы голени;
3) использовать предложенный способ при любых уровнях (повреждения пяточного сухожилия и икроножной мышцы.
Позже аллотрансплантаты использовались и зарубежными авторами. Nellas и соавторы в 1996 году [593] сообщили об использовании двух полосок лиофилизированного трупного ахиллова сухожилия у одного пациента для реконструкции 4,5 см дефекта, возникшего вследствие обработки инфицированной раны после неудачного первичного шва сухожилия. Спустя 30 месяцев у пациента имелись хорошие функциональные результаты, однако продолжала иметь место слабость толчка по сравнению с контрлатеральной конечностью.
Позже Haraguchi и соавторы [361] использовали аллотрансплантаты ахиллова сухожилия для реконструкции хронически разорванного ахиллова сухожилия с дефектом более 5 см и для его реконструкции по поводу тяжелой тенонопатии. При этом они выполняли остеотомию пяточной кости, отсекая кортикальный слой, для того чтобы получить пространство для аллотрансплантата, который фиксировали двумя 4 мм винтами. Затем трансплантат натягивали и подшивали к нативному ахиллову сухожилию. Формально результаты этой методики неизвестны, как неизвестен и срок наблюдения. Автор лишь сообщает о том, что не наблюдалось отторжения трансплантата и не было зафиксировано случаев заражения гемотрансмиссивными заболеваниями.
Многочисленные модификации различных видов аллопластики предлагались С.А. Линником, И.Л. Крупко, С.С. Ткаченко, Л.Е. Лысковец-Чернецкой и другими авторами [70, 71, 74, 75, 117 и др.]. В некоторых случаях они представляли комбинацию ауто- и аллопластики. Однако, в целом они повторяют описанные выше методики аутопластического замещения, поэтому мы не будем повторно уделять этому вопросу внимание.
Использование синтетических материалов также позволяет исключить морбидность донорского места, однако повышает риск инфекционных осложнений.
Howard и соавторы [384] использовали протезы из карбоновых волокон для реконструкции нелеченных разрывов у пяти пациентов. Спустя 4-19 месяцев послеоперационного наблюдения средняя сила плантарной флексии составила 88% от контрлатеральной конечности (40.8 кг по сравнению с 45.46 кг). У всех пациентов результат был расценен как отличный. Parsons и соавторы [620, 619] использовали рассасывающийся композитный полимер из карбоновых волокон у 48 пациентов с 52 разрывами, 27 из которых были хроническими. Полимерную ленту проводили сквозь проксимальную и дистальную культи сухожилия 6, 7 или даже 8 раз до закрытия дефекта. По усмотрению оператора использовался проксимальный поворотный лоскут. Авторы разработали шкалу оценки результатов, которая не была валидирована. В 45 (87%) из 52 реконструкций были получены отличные и хорошие результаты минимум через один год. В работе не указывается соотношение свежих и хронических разрывов. Среди осложнений было отмечено два случая повторных разрывов, два случая глубокой инфекции области хирургического вмешательства и три случая поверхностной. Исследование применения карбоновых волокон у овец показало, что оно сопровождается угнетением продукции коллагена при фрагментации карбоновых волокон [150]. При имплантации материалов из полиэстера было обнаружено, что неосухожилие более прочное, содержит больше коллагена и обладает лучшими адгезивными свойствами [150].
Ozaki и соавторы [610] применяли трехслойный полипропиленовый протез для лечения хронических разрывов с дефектом от 5 до 12 см у шести пациентов. На этапах наблюдения (минимум – 2,4 года) у всех пациентов отмечались удовлетворительные результаты, а средняя сила плантарной флексии составила 94% от контрлатеральной конечности. Осложнения не были зарегистрированы. Также с хорошими и отличными результатами для реконструкции ахиллова сухожилия по поводу свежих разрывов использовались сосудистые протезы из дакрона (Рисунок 96) [490, 491].
Jennings и Sefton [397] использовали полиэстерную ленту, которой выполняли шов по Bunnell при шестнадцати хронических разрывах. Ленту натягивали таким образом, чтобы стопе без затруднений придавалось нейтральное положение путем дорсифлексии. У одного пациента потребовалось удаление ленты, у одного было отмечено повреждение n. suralis, и у трех имели место поверхностные инфекции области хирургического вмешательства. На протяжении в среднем 3 лет не было отмечено случаев повторного разрыва.
Интерпонированная рубцовая ткань
Yasuda и соавторы [811] обнаружили, что толстая фиброзная рубцовая ткань, находящаяся между двумя концами разорванного ахиллова сухожилия является весьма прочной, чтобы противостоять силам на разрыв. Основываясь на клинических исследованиях и на опытах с животными, они также предположили, что интерпонированная рубцовая ткань может формировать сухожильно-подобную регенеративную ткань. Всем их пациентам в предоперационном периоде выполнялась магнитно-резонансная томография. В исследование авторы включали только тех пациентов, у которых имело место утолщенное сухожилие с диффузным сигналом высокой интенсивности в T2 режиме. Считается, что такая картина соответствует активному формированию рубца и заживлению с большим количеством коллагеновых волокон и пролиферативных фибробластов и сосудов. Всего в исследование было включено 6 пациентов. Авторы выполняли резекцию рубцовой ткани между двумя концами сухожилия, которые затем сшивали друг с другом швом Krackow [457], проходящим минимум в 2 см внутри нативного сухожилия. Гистологическое исследование резецированной рубцовой ткани показало наличие густой сети коллагеновых волокон и кровеносных сосудов без признаков дегенерации. В двух образцах эти волокна располагались параллельно продольной оси сухожилия и имелись ряды фибробластов, лежащих между ними. В оставшихся четырех образцах густая сеть коллагеновых волокон не имела строгой ориентации вдоль продольной оси сухожилия, однако имелась высококлеточная фибрососудистая ткань. После хирургического вмешательства ни один из пациентов не предъявлял жалобы на затруднения при подъеме по лестнице, и все они могли встать на носок пострадавшей ноги. Среднее значение по шкале «голеностоп-стопа» Американского общества ортопедов стопы и голеностопного сустава (American Orthopaedic Foot and Ankle Society ankle-hindfoot) равнялось 88.2 баллам до операции и 98.3 баллам в среднем спустя 31 месяц после операции, различия были значимыми (p = 0.05).
В нашей стране внимание рубцовой ткани уделял В.И. Розов, который при наличии между концами полноценного мощного рубцового регенерата предлагал создавать дубликатуру рубца, что позволяло получить хороший результат с восстановлением тонуса трехглавой мышцы голени [61]. Однако, нам не удалось обнаружить результатов его исследования.
Спонтанное сращение при хроническом разрыве ахиллова сухожилия
У некоторых пациентов разорванное ахиллово сухожилие может срастись так, что ни при осмотре, ни при пальпации не удастся обнаружить западения между концами сухожилия. Однако, в данном случае корректнее говорить не о сращении, а о восстановлении целостности ахиллова сухожилия за счет рубцовой ткани. У таких пациентов всегда имеет место удлинение икроножно-камбаловидно-ахиллова комплекса, тест Matles положителен, тест сжатия сомнителен, и имеется значительное снижение силы отталкивания. В таких случаях сухожилие может выглядеть интактным при его внешнем осмотре в ходе хирургического вмешательства, однако, при вскрытии паратенона, можно обнаружить признаки образования рубца.
В функциональном отношении удлиненное ахиллово сухожилие неполноценно, поэтому проблемы элонгации решаются оперативным путем. Для укорочения ахиллова сухожилия используются Z-, V- образные или косые пластики. Нам не удалось выяснить, кто был пионером этих укорачивающих пластик. Например, С.А. Линник в третьем томе книги «Травматология и ортопедия» упоминает таких авторов как Beck (1979) и Sharma (1978). Однако, работа Beck не зарегистрирована в PubMed, а работа Sharma на самом деле была посвящена операции по удлинению, а не укорочению ахиллова сухожилия [701]. Наибольшее распространение получила укорачивающая Z-пластика, которая будет более подробна описана в главе, посвященной осложнениям.
Миниинвазивные и эндоскопические методы лечения
У пациентов с хроническим разрывом за несколько недель кожа над областью западения ретрактируется и остается таковой до операции. В ходе операции кожу разрезают и приподнимают таким образом, чтобы имелась достаточная полость для реконструкции сухожилия. Следовательно, после реконструкции сухожилия кожа может иметь скомпрометированную васкуляризацию. Методики реконструкции сухожилия подразумевают выполнение протяженного разреза, что сопровождается высокой частотой некрозов раны в послеоперационном периоде. Некоторые авторы предлагают различные лоскутные методики закрытия раны после реконструктивных вмешательств [277].
Для того чтобы избежать этого осложнения у пациентов с хроническим разрывом ахиллова сухожилия, при котором пальпируется западение, Mafulli и Ajis рекомендуют следующее [518]. Область западения не обнажают, а вместо этого делают продольный разрез длиной 5 см в 2 см проксимальнее и непосредственно медиальнее пальпируемого проксимального конца сухожилия. Второй продольный разрез длиной 3 см выполняют в 2 см дистальнее и латеральнее дистальной культи разорванного сухожилия. Необходимо быть аккуратным, чтобы не повредить n. suralis, лучше выполнять разрез как можно ближе к латеральному краю сухожилия. Дистальную культю ахиллова сухожилия мобилизуют, освобождают от всей паратендинозной ткани, особенно с латеральной стороны, в результате чего становится возможным доступ к латеральной части энтезиса дистальной культи сухожилия. Затем резецируют концы разорванного сухожилия в пределах здоровых тканей и вокруг конца сухожилия пропускают блокирующую петлю, которая предотвращает сепарацию пучков сухожилия. Для этого подходит нить номер 1 Vicryl (polyglactin; Ethicon, Edinburgh, United Kingdom). Проксимальный конец сухожилия выделяют и мобилизуют аналогичным образом, отделяя его от спаек с паратеноном. Дальнейший мягкотканый релиз культи в направлении кпереди к икроножным и камбаловидным мышцам позволяет получить большую амплитуду экскурсий, что приведет к снижению длины дефекта между культями сухожилия. Накладывают блокирующую петлю нитью Vicryl на проксимальный конец сухожилия, которая предотвратит сепарацию его пучков. Для закрытия дефекта используется сухожилие peroneus brevis, которое забирают по стандартной методике [551]. Далее мобилизуют m. peroneus brevis в проксимальном направлении. Лезвием выполняют продольную тенотомию параллельно волокнам сухожилия вдоль обеих культей. Для разделения дистальной культи в направлении от латерального к медиальному используется артериальный зажим. Через область тенотомии проводят трансплантат сухожилия peroneus brevis. Приведя стопу в состояние плантарной флексии сшивают нитью Vicryl №1 peroneus brevis с обеими краями дистальной культи ахиллова сухожилия. Затем сухожилие peroneus brevis проводят под интактным кожным мостиком и выводят через проксимальную рану и проводят сквозь проксимальную культю, для чего выполняется поперечная тенотомия в направлении от медиального к латеральному. Затем сухожилие также подшивается нитью Vicryl №1. Наконец, концы сухожилия peroneus brevis сшивают между собой у латерального края проксимального разреза (Рисунок 97).
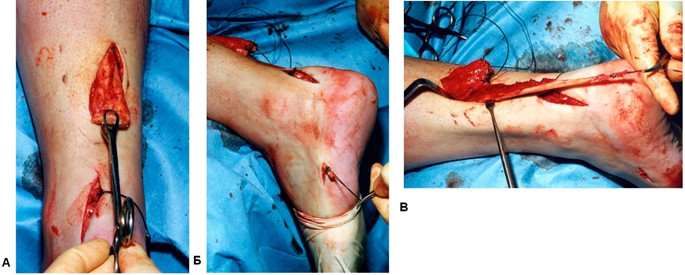
Недавно Lui [502] описал методику эндоскопической транспозиции сухожилия flexor hallucis longus с целью минимизации диссекции мягких тканей при хроническом разрыве ахиллова сухожилия. Вмешательство выполняется через малые разрезы (длиной менее 1,5 см каждый), однако оно не лишено недостатков. В частности весьма затруднительна оценка адекватности реконструкции ахиллова сухожилия и восстановление функции может зависеть целиком только лишь от прочности сухожилия flexor hallucis longus. Тем не менее, эта методика является наиболее щадящей по отношению к мягким тканям. Описаны три случая реконструкции хронических разрывов ахиллова сухожилия. Результаты прослежены в среднем в течение 15 месяцев после операции, ни у одного из пациентов нет хромоты.
Перспективные направления
В будущем тканевая инженерия может быть весьма полезной при лечении хронических разрывов ахиллова сухожилия. В одном исследовании на кроликах дефекты сухожилия длиной 1 см сшивали полидиоксаноновым швом и укрывали амниотическим экстрацеллюлярным матриксом с посеянными фетальными кожными фибробластами третьего пассажа [369]. Было выделено две контрольные группы. В контрольной группе I дефективные сухожилия сшивали полидиоксаноновым швом и укрывали человеческим амниотическим экстрацеллюлярным матриксом без фибробластов. В контрольной группе II дефекты только лишь ушивали полидиоксаноновым швом. Спустя один, два и три месяца после операции выполняли общий осмотр, световую микроскопию, иммуногистологическое исследование, сканирующую электронную микроскопию и биомеханическое тестирование восстановленных сухожилий. Оптимальной концентрацией клеток для посева фибробластов являлась 3.5*106 клеток/мл. Клетки хорошо росли на экстрацеллюлярном матриксе. Иммуногистохимический анализ показал, что помеченные посеянные фибробласты играли важную роль в тенодизации. Частота и качество восстановления были более высокими в экспериментальной группе по сравнению с обеими группами контроля. Качество структуры и механические свойства имплантов при имеющемся человеческом экстрацеллюлярном матриксе с посеянными фетальными кожными фибробластами третьего пассажа были приблизительно в два раза выше, чем в группах контроля, а восстановленные сухожилия были большими по площади поперечного сечения и имели лучшую гистологическую организацию по сравнению с просто сшитыми. Прочность на разрыв в экспериментальной группе была также большей, и составляла 81,8% от нормальной через три месяца. Авторы пришли к выводу, что человеческий амниотический экстрацеллюлярный матрикс с посеянными фетальными кожными фибробластами третьего пассажа способствуют более быстрому восстановлению сухожилия.
В другом исследовании [238] использовался клеточный каркас из полигликолевой кислоты, на который сеяли теноциты. Каркас имплантировали в область дефекта сухожилий сгибателей у куриц. Через 12 недель после операции теноциты и коллагеновые волокна приобретали пространственную продольную организацию. Через 14 недель сухожилие, полученное благодаря достижениям генной инженерии, функционировало как типичное нативное сухожилие, имеющее прочность на разрыв в 83% от нормальной.
В 2004 году P. Aspenberg и O. Virchenko опубликовали результаты экспериментальной работы на крысах, в ходе которой они выяснили, что локальное введение концентрата тромбоцитов через 6 часов после перерезки пяточного сухожилия приводит к увеличению его прочности через 1 неделю на 30% [164], и, в более поздних исследованиях эти же авторы получали аналогичные результаты [775]. В 2010 году появились сообщения об инъекциях концентрата тромбоцитов и у людей, однако, в большинстве случаев такой метод применяется при тенопатиях [282] или частичных разрывах ахиллова сухожилия [310].
Применение тканеинженерных технологий на основе мезенхимальных стволовых клеток позволяет создавать пространственные комплексы тканей в лабораторных условиях с последующей имплантацией пациенту. Тканевая инженерия является развивающейся областью, и ей предстоит преодолеть немало трудностей до того, как она станет применима на практике при лечении повреждений сухожилий. Например, эффективная васкуляризация и иннервация имплантированной генно-инженерной конструкции, может представлять собой реальную проблему. Васкуляризация может быть особенно важным условием выживания с трудом полученной конструкции. Иннервация требуется для обеспечения проприоцепции и для сохранения рефлексов, которые проводятся посредством комплексов Golgi, призванных защитить сухожилие от чрезмерных векторов сил [592].
Резюме
Хронические разрывы ахиллова сухожилия являются редкой, но актуальной проблемой. Выбор метода лечения частично определяется типом повреждения [139], при этом большинство повреждений требуют оперативного лечения [519]. Для реконструкции ахиллова сухожилия при его хроническом разрыве могут использоваться различные методики, качественно сравнить которые в настоящее время невозможно. Большинство исследований было ретроспективным и были сфокусированы на результатах при использовании какой-либо одной методики (Таблица 11). Критерии оценки результатов также характеризуются как разнородные, что подразумевает высокую степень их вариабельности. Многообещающим направлением является тканевая инженерия, однако для оценки ее эффективности у людей необходимо проведение дополнительных исследований.

Статья предназначена исключительно для всестороннего информирования о заболевании и о тактике его лечения. Помните, что самолечение может навредить Вашему здоровью. Обратитесь к врачу.

