
Если вы не врач, то мы рекомендуем Вам ознакомиться с общей информацией о разрывах ахиллова сухожилия (щелкните мышкой, чтобы перейти к статье для пациентов).
Программу реабилитации после разрывов ахиллова сухожилия вы можете посмотреть здесь.
Узнать о причинах болей в пяточной области и в ахилловом сухожилии при тенопатии ахиллова сухожилия,деформации Хаглунда и при плантарном фасциите («пяточной шпоре») вы можете в отдельных статьях.
Глава 4. ДИАГНОСТИКА РАЗРЫВОВ АХИЛЛОВА СУХОЖИЛИЯ
Разрыв ахиллова сухожилия в подавляющем большинстве случаев может быть диагностирован на основании анамнеза и данных осмотра. Так как большинство пациентов до разрыва были асимптоматичны, сбор анамнеза не представляет трудностей [771]. Необходимо выяснить механизм и обстоятельства травмы, чрезвычайно важно определить спортивные пристрастия и характер работы пациента [432].
Первым ключом правильного диагноза разрыва ахиллова сухожилия является определение механизма травмы. Пациенты, поступающие с подозрением на разрыв ахиллова сухожилия, могут быть волейболистами, гимнастами, легкоатлетами. Поскольку эти виды спорта подразумевают плантарную флексию и гиперпронацию стопы, то следует в первую очередь подозревать диагноз полного или неполного разрыва. Велосипедисты так же находятся в группе риска, так как большинство спортивных моделей велосипедов подразумевают посадку с низким седлом, усиливающим дорсифлексию во время форсированного кручения педалей. У атлетов, занимающихся прыжками, достаточно часто встречаются хронические тендиниты ахиллова сухожилия. Во многих других видах спорта, таких как баскетбол, теннис, прыжки в воду, где необходимо отталкиваться ногами, разрыв ахиллова сухожилия также не является редкостью [432, 676]. Большинство разрывов ахиллова сухожилия при занятиях спортом происходят при резком и значительном увеличении нагрузки либо у нетренированных пациентов, либо у тех, кто решил заняться спортом вообще в первый раз. Прямой механизм разрыва ахиллова сухожилия встречается достаточно редко [583].
Практически все пациенты являются не профессиональными спортсменами, а скорее «спортсменами выходного дня». Разрыву ахиллова сухожилия достаточно часто предшествует недостаточная разминка перед игрой [349], а сам разрыв происходит позже на фоне достаточно интенсивной спортивной нагрузки. Сами пострадавшие достаточно часто говорят о том, что им пришлось носить новую или неудобную обувь [432]. У пациентов с хроническими разрывами анамнез менее ярок, а сам разрыв происходит, как правило, при малой травме либо вообще спонтанно, на фоне повседневной активности (например, при подъеме по лестнице) [366].
Указание в анамнезе на разрыв ахиллова сухожилия должно насторожить, поскольку в таком случае высока вероятность повторного разрыва. Проведенные рандомизированные клинические исследования показали, что риск повторного разрыва гораздо выше, если при первом разрыве пациента лечили консервативно. По данным разных авторов частота таких реруптур составляет 8%–39% [771]. Боль при остром разрыве ахиллова сухожилия достаточно интенсивна, но проходит сравнительно быстро [432]. Пациенты описывают свои ощущения в момент разрыва примерно одинаково: сначала возникает ощущение, будто кто-то ударяет палкой по задней поверхности голени в нижней ее части. Некоторые пациенты отмечают даже звук разрыва. Впрочем, практически так же пациенты описывают свои ощущения при разрыве икроножной мышцы. Как правило, сразу после этого резко снижаются опороспособность нижней конечности и сила мышц голени [290]. При этом некоторые пациенты после свежего разрыва ахиллова сухожилия могут ходить, лишь слегка хромая [432].
При осмотре выявляется диффузный отёк, подкожные кровоизлияния в области ахиллова сухожилия, и, в тех случаях, когда нет значительного ожирения и позволяет отёк, пальпируется западение по ходу сухожилия [290].
Как правило, место разрыва локализовано в 2-6 сантиметрах выше места прикрепления сухожилия к пяточной кости [290]. Krueger-Franke и соавторы [461] при интраоперационном измерении расстояния от энтезиса сухожилия до места разрыва у 303 пациентов выяснили, что оно в среднем равнялось 4,8 см. Пальпируемый диастаз ахиллова сухожилия проксимальнее энтезиса на расстоянии 2-6 см делает диагноз разрыва ахиллова сухожилия очевидным [583, 771].
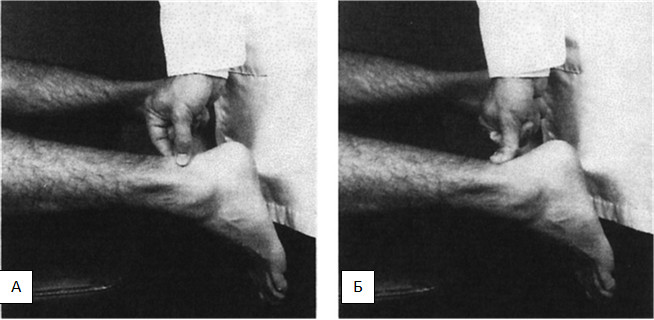
Б — пальпируемый диастаз говорит о разрыве сухожилия. Указания в анамнезе на тендинит и разрыв ахиллова сухожилия, который лечили консервативно, значительно повышают вероятность разрыва ахиллова сухожилия. Боль и отёк под сухожилием встречаются при ретрокальканеальном бурсите. Боль и отёк в области энтезиса непосредственно под кожей характерны для кальканеального бурсита.
Нередко на уровне западения прощупывается тонкий плотный тяж, чаще с внутренней стороны пяточного сухожилия. Это сухожилие подошвенной мышцы, которое в подавляющем большинстве случаев не разрывается, что может привести к ошибочному диагнозу частичного разрыва (Рисунок 19).
В целом, диагностика разрыва ахиллова сухожилия не представляет проблем [516], однако даже во многих крупных лечебных учреждениях диагноз может быть не распознан более чем в 20% случаев. Например, в исследовании под руководством Inglis было выяснено, что при первичном осмотре разрыв ахиллова сухожилия не был диагностирован у 16 из 73 пациентов [387]. Из 28 больных с полными разрывами пяточного сухожилия, как сообщают Picard и Bonillet (1971), диагноз в первую неделю был поставлен четырем, а в первый месяц после травмы — еще девяти больным [629]. По данным З.С. Мироновой и Т.И. Черкасовой и соавт. (1984) [81], при свежих разрывах пяточного сухожилия диагноз своевременно поставлен не был у 58,1% больных, которые ошибочно получали лечение по поводу ушибов, растяжения связок голеностопного сустава, тромбофлебита и т. п.! В результате после постановки правильного диагноза приходится применять только хирургическое лечение [506].
Ошибочный диагноз и, соответственно, неадекватное лечение, по мнению ряда авторов, приводит к попыткам связать выявленный в последующем «спонтанный» разрыв ахиллова сухожилия с воспалительными, аутоиммунными и другими причинами [432, 583].
Существует ошибочное мнение, что сохраненная плантарная флексия при сжатии является признаком интактного сухожилия. Помимо трехглавой мышцы голени, обеспечивающей 87% силы сгибания стопы, в его работе участвуют 6 других мышц-сгибателей стопы. Вот почему сохранение движений в голеностопном суставе и определение при пальпации сухожилия подошвенной мышцы являются причиной ошибочного диагноза — частичного повреждения пяточного сухожилия.
Спустя сутки после травмы обычно развивается отёк, который делает пальпацию и визуализацию диастаза невозможной. В таких случаях диагностике разрыва ахиллова сухожилия могут помочь специальные клинические тесты и дополнительные методы исследования.
Клинические тесты
Тест сжатия голени. Впервые тест целостности пяточного сухожилия путем сжимания икры описал Simmonds в 1957 году [709]. Только через пять лет, в 1962 году, были опубликованы две работы Thompson [759, 758], который описал схожий диагностический прием. Однако он начал использовать его в своей клинической практике еще в 1955 году, и именно поэтому в литературе распространено эпонимическое название «тест Thompson» [511, 512, 515]. При этом встречаются и двойные названия – тест Simmonds-Thompson [693 297] и тест Thompson-Doherty [607]. Считается, что положительный тест Simmonds-Thompson является высокоспецифичным при полном разрыве ахиллова сухожилия, но его механизм до конца не ясен.
Тест выполняют следующим образом. Пациент лежит на животе, стопы свисают с края кушетки. Врач сжимает кистью голень пациента на уровне верхней ее трети, при этом происходит деформация камбаловидной мышцы. В результате этого, ахиллово сухожилие оттягивается от большеберцовой кости, что приводит к пассивной плантарной флексии стопы в том случае, если сухожилие интактно [693]. Если сухожилие разорвано, и, соответственно, нет связи между пяткой и камбаловидно-икроножным комплексом, плантарная флексия стопы при сжатии будет отсутствовать.
При выполнении этого теста всегда необходимо выполнять сравнение с неповрежденной контрлатеральной конечностью [709]. Тест считается положительным, если сжатие приводит к плантарной флексии. Ложноположительный результат может быть получен в том случае, если интактно сухожилие m. plantaris, однако истинная чувствительность и специфичность этого теста научно не обоснованы.
B. W. Scott и A. A. Chalabi с использованием ультразвуковой установки с линейным датчиком 7.5 MHz исследовали принцип работы теста Simmonds-Thompson при оценке кинематических изменений у двух молодых пациентов. При поперечном сжатии была видна четкая проксимальная дислокация икроножной мышцы с одновременным движением стопы. Визуализация камбаловидной мышцы была несколько затруднена, но признаков ее проксимальной дислокации не наблюдалось. К противоположному мнению пришли Thompson и Doherty (1962), которые в исследовании на трупах получили положительный результат теста (отсутствие плантарной флексии стопы при сжатии) в случае изолированного рассечения камбаловидной мышцы.
Для разрешения этой коллизии B. W. Scott и A. A. Chalabi провели собственное исследование, в котором они рассекали апоневроз икроножной мышцы в десяти сантиметрах выше энтезиса, несколько проксимальнее места соединения апоневрозов. Сжатие икры приводит к деформации камбаловидной мышцы, которая в свою очередь вызывает проксимальную дислокацию икроножной мышцы, в результате чего происходит плантарная флексия (Рисунок 20). При этом авторы не наблюдали проксимальной дислокации камбаловидной мышцы, в то время как смещение икроножной мышцы достигало 1 см, что подтверждало полученные ими ранее результаты при ультразвуковом исследовании.
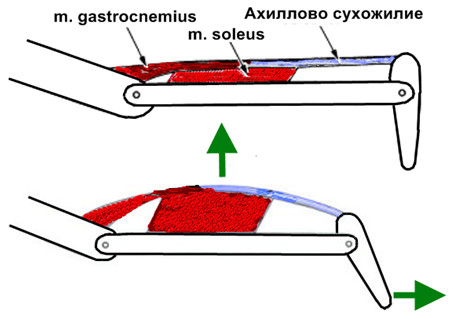
Когда сжатие осуществляли при рассеченном апоневрозе камбаловидной мышцы, также получали плантарную флексию, но ее амплитуда была значительно меньше. Рассечение только лишь апоневроза икроножной мышцы не влияло на плантарную флексию.
Таким образом, результаты теста Simmonds-Thompson отражают целостность механизма мышечно-сухожильного перехода голени. Плантарная флексия в большей степени обусловлена смещением камбаловидной при сжатии кзади и в меньшей степени проксимальной дислокацией икроножной мышцы [693].
Внедрение теста сжатия в клиническую практику позволило значительно улучшить диагностику разрывов ахиллова сухожилия. Однако он не лишен недостатков, обусловленных вариантной анатомией икроножно-камбаловидного апоневроза. Например, Scheller и соавторы [685] после внедрения теста Thompson по-прежнему наблюдали пропущенный диагноз разрыва ахиллова сухожилия примерно в 25% случаев. Как правило, ошибочная диагностика обусловлена пальпаторным отсутствием диастаза и сохраненной активной плантарной флексией за счет длинного сгибателя большого пальца. В таком случае, особенно если тест сжатия оказался положительным, неопытный врач может поставить диагноз частичного разрыва, в то время как имеет место полный разрыв. Частичный разрыв встречается достаточно редко и, по большей, части у профессиональных спортсменов [497].
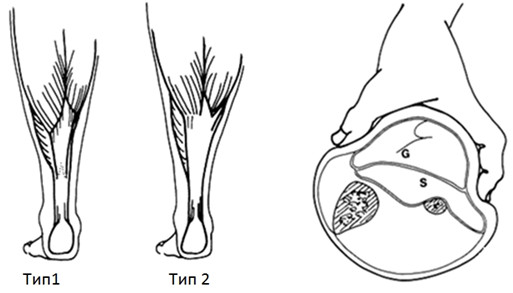
Повреждения мышечно-сухожильного комплекса икроножной и камбаловидной мышц классифицируются на три типа: разрыв мышечно-сухожильного перехода икроножной мышцы (так называемая «нога теннисиста» [158]), частичный разрыв ахиллова сухожилия и полный разрыв ахиллова сухожилия. Еще в 1946 году Cummins [275] описал варианты анатомии соединения икроножно-камбаловидного апоневроза, которые были позже более детально изучены и другими авторами [210]. Принципиально можно выделить два основных варианта – длинный икроножный апоневроз и короткий икроножный апоневроз (Рисунок 21). При неполном хвате кистью за голень пациента (Рис) сжатие приведет к сокращению преимущественно икроножной мышцы. В тех случаях, когда у пациента на самом деле имеется разрыв икроножного апоневроза («нога теннисиста»), плантарная флексия будет отсутствовать, притом что ахиллово сухожилие на самом деле интактно.
Еще сами Thompson и Doherty отмечали диагностическую несовершенность предложенного ими теста [759], что подталкивало хирургов к разработке новых, более совершенных диагностических инструментов.
Тест O’Brien (игольчатый тест).Был предложен автором в 1984 году. Пациент также лежит на животе. Непосредственно медиальнее срединной линии голени в 10 сантиметрах проксимальнее места прикрепления сухожилия к пяточной кости, после обработки антисептиком, перпендикулярно поверхности кожи вводят инъекционную иглу таким образом, чтобы ее кончик находился в толще ахиллова сухожилия (Рисунок 22). Такая высота введения иглы обусловлена вариантной анатомией икроножного апоневроза (самые длинные икроножные апоневрозы к этому уровню заканчиваются), кроме того, на этом уровне плантарное сухожилие всегда проходит медиальнее ахиллова сухожилия, а n. suralis отклоняется латеральнее. Затем врач начинает своими руками сгибать и разгибать стопу пациента в голеностопном суставе. Может встречаться два типа ответа. При одном из них отмечается качение иглы в направлении, противоположном движению стопы, которое свидетельствует о неповрежденном сухожилии на участке дистальнее введенной иглы. Другим возможным ответом может быть отсутствие качений иглы или только лишь слабое ее покачивание за счет движения кожи, при этом иголка движется в том же направлении, что и стопа. В таком случае тест считается положительным и диагностируется полный разрыв между местом введения иглы и прикреплением сухожилия к пяточной кости [607].
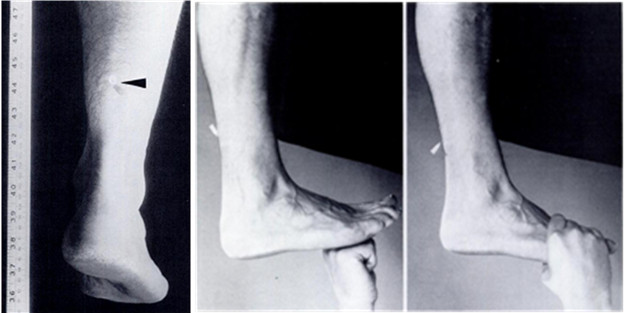
Тест Matles (тест сгибания в коленном суставе). Пациента, лежащего на животе, просят самостоятельно согнуть обе ноги в коленных суставах на 90 градусов. При разрыве ахиллова сухожилия стопа на поврежденной стороне будет иметь большую дорзальную флексию по сравнению с неповрежденной (Рисунок 23). Это происходит ввиду того, что отсутствует сообщение между камбаловидно-икроножным комплексом и пяткой, следовательно, действие силы тяжести приводит к большей дорсифлексии по сравнению с неповрежденной стороной [545].
Тест Copeland (тест со сфингмоманометром). Пациент лежит на животе, на голень в средней ее трети одевают манжету сфингмоманометра. Затем нагнетают воздух до давления в 100 миллиметров ртутного столба (13,33 килопаскалей), при этом стопа должна находиться в положении плантарной флексии. Затем врач выполняет дорсифлексию стопы пациента. Если при этом давление в манжете возрастает приблизительно до 140 миллиметров ртутного столба (18,66 килопаскалей), то мышечно-сухожильный комплекс не поврежден. Если же давление в манжете остается на том же уровне, то это значит, что сухожилие разорвано [267].
В исследовании 174 пациентов с разрывами ахиллова сухожилия, выполненном под руководством Mafulli, авторы отметили примерно равную ценность этих диагностических тестов. При этом, согласно их рекомендации, диагноз разрыва сухожилия имеет место при наличии положительных результатов по крайней мере двух тестов [513].
Дополнительные методы исследования
В некоторых ситуациях, как правило, спустя несколько суток или недель после травмы, когда гематома заполняет дефект между разорванными концами сухожилия, пальпация западения в месте разрыва за счет отёка или организации гематомы становится невозможной. При этом может сохраняться активная плантарная флексия (за счет заполнения диастаза рубцовой тканью). Тест Thompson при этом будет отрицательным. В таких случаях сомнительного диагноза разрыва ахиллова сухожилия (а также когда положительны менее двух клинических тестов) целесообразно прибегнуть к дополнительным методам исследования.
Рентгенография. Для диагностики разрыва ахиллова сухожилия также может использоваться рентгенография в боковой проекции. При разрыве сухожилия имеет место нарушение формы треугольника Kager, который соответствует проекции жировой ткани (мезотенон). Треугольник Kager обращен вершиной вверх, его границами являются: снизу — пяточная кость, сзади — ахиллово сухожилие, спереди — сухожилия глубоких сгибателей (Рисунок 24) [410]. Снижение прозрачности и уменьшение площади треугольника Kager наблюдалось в 100% шестидесяти случаев интраоперационно подтвержденного разрыва ахиллова сухожилия (Рисунок 25) [159, 160, 249].

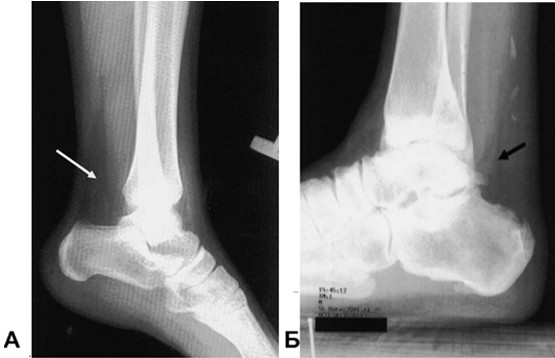
Признак или угол Toygar [764] также определяют на рентгенограммах в боковой проекции. Измеряют угол искривления проекции кожи задней поверхности голени (Рисунок 26). При полном разрыве он уменьшается, так как концы сухожилия смещены кпереди. Если угол лежит в пределах между 130 и 150 градусами, то сухожилие разорвано. При этом задняя граница треугольника Kager приближается к передней или даже сливается с ней. Arner и соавторы [159] считают, что наиболее вероятным признаком разрыва сухожилия является деформация контуров и рентгенологическое просветление дистального отдела ахиллова сухожилия, однако, по данным других исследователей, он малоинформативен, поскольку при разрывах ахиллова сухожилия только у 12% из 60 интраоперационно подтвержденных разрывов величина угла составила менее 150 градусов [249].
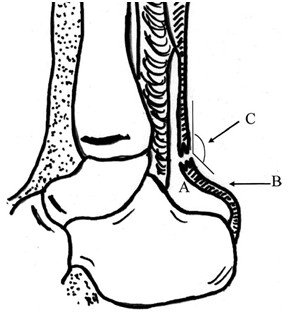
Признак Arne [159] также можно увидеть на боковых мягкотканых рентгенограммах (Рисунок 26). В норме, линия, начинающаяся от энтезиса ахиллова сухожилия, соответствующая передней поверхности сухожилия, сначала слегка отклоняется кзади, а затем идет параллельно линии кожи. При разрыве ахиллова сухожилия линия отклоняется от параллели и изгибается кпереди, образуя на рентгенограмме подобие буквы S, и признак в таком случае считается положительным. В 48% из 60 интраоперационно подтвержденных диагнозов разрыва ахиллова сухожилия признак Arne был положительным [249]. При сравнении мягкотканых рентгенограмм в боковой проекции поврежденной и контрлатеральной стороны в 87% случаев отмечалось утолщение поврежденного ахиллова сухожилия [249].
В целом, рентгенография используется для диагностики разрывов ахиллова сухожилия редко. Чаще врачи прибегают к помощи ультрасонографии и магнитно-резонансной томографии, которые более чувствительны и специфичны, чем мягкотканая рентгенография или ксерорадиография [511, 512].
В нашей стране диагностику методом мягкой рентгенографии в боковой проекции пропагандировал С.Ф. Винтергальтер, который начал ее использовать еще в 1958 году [21, 22]. Вариантно может применяться пневмо-рентгенография, которая подразумевает введение кислорода между паратеноном и пяточным сухожилием в место предполагаемого разрыва с последующей рентгенографией, которая позволяет установить локализацию места повреждения (скопление газа на месте повреждения) или эргография (электрорентгенография) [21].
Ультрасонография. Этот метод исследования может подтвердить или опровергнуть диагноз, однако часто результаты УЗИ относительны и в большой степени зависят от техники выполнения исследования и интерпретации врачом-диагностом. Предпочтительно использовать линейные ультразвуковые датчики с частотой от 7,5 до 10,0 мегагерц [270, 526], а не секторные. Недостатком этих датчиков является короткое фокусное расстояние [315]. Ахиллово сухожилие состоит из коллагеновых волокон, организованных в продольные пучки, отражающие ультразвук. Датчик необходимо ставить перпендикулярно к сухожилию так, чтобы от него отражалось достаточное количество волн [270]. Такое позиционирование датчика и использование синтетического геля позволяют минимизировать количество артефактов [179, 315].
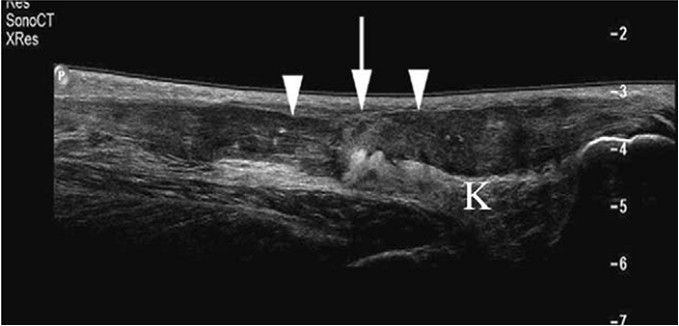
Нормальное ахиллово сухожилие визуализируется как гипоэхогенная лента, заключенная меж двух гиперэхогенных полосок. Пучки сухожилия определяются чередованием зон относительной гипер- и гипоэхогенности. При расслабленном сухожилии расстояние между ними увеличивается, а при натянутом они располагаются более компактно [179]. Ахиллово сухожилие у мужчин несколько толще, чем у женщин [412]. Разрыв ахиллова сухожилия при ультрасонографическом исследовании характеризуется наличием зоны акустического вакуума с утолщенными и неровными границами (Рисунок 27) [174, 521]. Campani и соавторы выполнили ультрасонографическое исследование 170 пациентов с различными травмами голени и отметили более высокую чувствительность метода по сравнению с диагностикой повреждений мягких тканей бедра (75% и 38% соответственно) [231]. Mafulli и соавторы также высоко оценили ультрасонографическое исследование, которое может использоваться не только для диагностики, но и для оценки в послеоперационном периоде [522]. Помимо этого, с помощью ультрасонографии можно оценить эластичные свойства сухожилия путем измерения изменения расстояния между участками гипер- и гипоэхогенности при активном сокращении икроножно-камбаловидного комплекса [325].
Магнитно-резонансная томография. Является идеальным методом диагностики повреждений мягких тканей. Однако прибегать к этому исследованию нужно в крайних случаях, когда другими методами нельзя достоверно диагностировать разрыв ахиллова сухожилия, поскольку оно является весьма дорогостоящим [771].
На всех магнитно-резонансных срезах нормальное ахиллово сухожилие представлено областью сигнала низкой интенсивности. Оно четко отграничено от треугольника Kager, заполненного жировой тканью и визуализирующегося как область сигнала высокой интенсивности [410]. Любое усиление интенсивности сигнала в толще сухожилия следует рассматривать как патологический признак [289]. При подозрении на разрыв ахиллова сухожилия выполняют оценку на аксиальных и саггитальных срезах в T1 и T2 режимах. При этом в Т1 режиме полный разрыв сухожилия определяется как область отсутствия сигнала по ходу самого сухожилия. В T2 режиме разрыв и имеющиеся в этом месте отёк и гематома представлены как область сигнала повышенной интенсивности (Рисунок 28) [408].
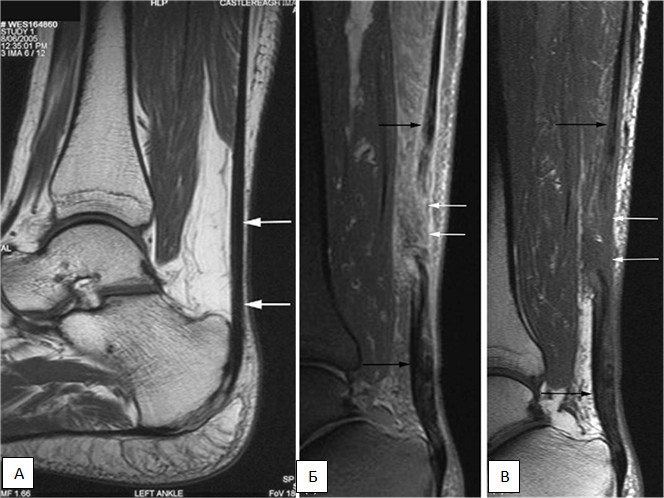
Некоторые отечественные авторы используют для диагностики разрывов ахиллова сухожилия исследование электровозбудимости и электромиографию [127, 128], однако широкого применения эти методы не получили.
Электровозбудимость. Производят непрямое раздражение мышц сгибателей и разгибателей через n. tibialis, n. cutaneus на больной и здоровой конечностях. На стороне повреждения требуется значительно большая сила тока для получения ответной реакции мышц, чем на здоровой конечности. Этот метод можно использовать для дифференцировки между полными и частичными повреждениями [128].
Электромиография. Изучают миограммы обеих трехглавых мышц голени на здоровой и пострадавшей конечностях в покое (расслабление мышц) и во время сгибания, т. е. активного напряжения трехглавой мышцы голени. На здоровой конечности биоэлектрическая активность составляет 900—1500 мкВ, при застарелых повреждениях ахиллова сухожилия — 400—600 мкВ, а при свежих — до 150 мкВ. Через 3 месяца после операции напряжение было одинаковым с обеих сторон [127].
Особенности диагностики хронического разрыва ахиллова сухожилия
Диагноз свежего разрыва ахиллова сухожилия при классической анамнестической и клинической картине не составляет особого труда. Тем не менее, примерно в 20% свежий разрыв сухожилия не диагностируется [176]. По данным других авторов, у девяти (36%) из 25 пожилых пациентов лечение было задержано более чем на одну неделю из-за того, что диагноз не был поставлен непосредственно после травмы [594]. Задержка в лечении приводит к тому, что через 4-6 недель мы будем иметь дело с хроническим разрывом сухожилия [278, 327, 338, 387, 397, 795]. Клиническая картина застарелых повреждений пяточного сухожилия существенно отличается от свежих. Через 4—5 нед после травмы появляется гипотрофия трехглавой мышцы голени, выраженность которой находится в прямой зависимости от сроков, прошедших с момента травмы. Избыточное тыльное сгибание стопы наблюдается у больных не ранее чем через 6 мес после травмы. В поздние сроки (более 3 месяцев) может развиться деформация в виде пяточной стопы.
При хроническом разрыве ахиллова сухожилия паратенон истончается и спаивается с ретрактированными концами разорванного сухожилия, а в области диастаза имеется минимальное количество репаративной ткани [489, 587, 633]. Проксимальная культя сухожилия часто имеет коническую форму [818] и спаяна с фасцией кзади от волокон flexor hallucis longus [489]. Дистальная культя часто деформируется и выглядит как луковица. Если имеется сухожилие m. plantaris, то оно оказывается гипертрофированным. Диастаз часто заполнен утолщенной рубцовой тканью [161, 443, 587, 636, 674], что является попыткой организма восстановить разорванное сухожилие. После искусственного перерезания пяточного сухожилия у кроликов спустя 56 дней имелась хорошо организованная соединительная ткань, однако даже спустя 240 дней не наблюдалось формирования типичных для сухожильной ткани коллагеновых пучков [265]. Эта псевдосухожильная ткань не является такой же прочной, как интактное сухожилие, более того, с течением времени она имеет тенденцию к элонгации [217, 587].
Ретракция проксимальной культи сухожилия приводит к укорочению интактного проксимального камбаловидно-икроножного комплекса. Это, в свою очередь, приводит к снижению биомеханической эффективности мышцы. В итоге, возникает снижение силы плантарной флексии, и, следовательно, к «шлепающему» нарушению походки на поврежденной стороне, что нетрудно заметить при появлении такого пациента [534]. Еще Н.И.Пирогов (1840) отмечал, что при произвольном напряжении трехглавой мышцы голени на пострадавшей конечности контуры наружной и внутренней головок икроножной мышцы выражены менее четко, чем на здоровой [98]. Несмотря на простоту определения и несомненную ценность (особенно при застарелых повреждениях), этот симптом в публикациях вспоминают редко.
В отличие от свежих разрывов, пациентов при хроническом разрыве в меньшей степени беспокоит боль, появляются жалобы на персистирующую слабость, плохое чувство баланса и нарушение походки. Пациенты могут описывать свои ощущения во время первичной травмы (например, при занятиях спортом) как внезапная острая боль в икре, как будто бы их бьют палкой сзади по голени [290]. Однако может встретиться и менее яркая анамнестическая картина, например, пациент может сообщить о небольшой травме и умеренной боли в пяточной области. Впоследствии повседневная физическая активность (подъем по склону холма или по лестнице вверх) может быть затруднительной [366].
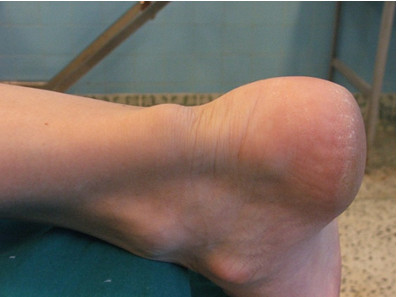
У пациентов с хроническим разрывом ахиллова сухожилия отёк и боль спадают, а промежуток между культями сухожилия заполняется фиброзной тканью [514, 516, 594 ] (Рисунок 29). Помимо этого, хоть и ослабленная, возможна активная плантарная флексия за счет mm. tibialis posterior, flexor hallucis longus, flexor digitorum longus и малоберцовых мышц. Тот факт, что плантарная флексия возможна за счет мышц синергистов, достаточно часто и служит причиной недиагностированного разрыва при клиническом осмотре [767]. В большинстве случаев имеется хромота.
При общем осмотре достаточно часто можно увидеть западение в проекции разрыва. При этом, дистальная культя сухожилия утолщена (луковичная деформация, Рисунок 29). Икроножные мышцы могут быть гипотрофированы. Длинные сгибатели большого пальца стопы могут рефлекторно брать на себя часть функции икроножных мышц, что приведет к молоткообразной («царапающий палец») деформации первого пальца стопы и заметному повышению продольного свода стопы. Однако, в случае хронического разрыва, деформация может и отсутствовать, а описанные выше клинические тесты могут быть отрицательными, в связи с чем для диагностики таких повреждений особенно важны дополнительные методы исследования. Также стоит отметить, что чувствительность и специфичность тестов (Thomson, Matles, O’Brien Copeland) изучалась при диагностике свежих разрывов. По нашим данным, эти тесты не были изучены для диагностики хронических разрывов.
В качестве вспомогательного метода для диагностики хронического разрыва ахиллова сухожилия может использоваться рентгенография в боковой проекции. Также как и при свежем разрыве, может иметь место нарушение треугольника Kager [410], Помимо этого, при рентгенографии также может быть видна луковичная деформация дистальной культи сухожилия [161].
Рентгенография также может быть полезной при дифференциальной диагностике с отрывными переломами пяточной кости и с некоторыми другими заболеваниями [767]. У некоторых пациентов с хроническим разрывом может иметь место кальцификация дистальной культи ахиллова сухожилия. В одном исследовании [534] подобная кальцификация имела место у трех из семи пациентов.
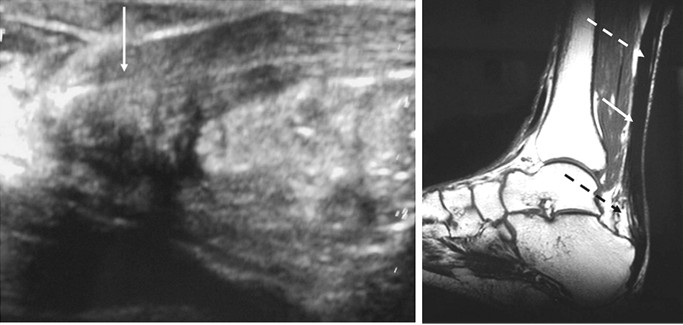
Ультразвуковое исследование в режиме реального времени с высоким разрешением является недорогим, быстрым и динамическим методом исследования [635]. Однако результаты исследования во многом зависят от врача-диагноста, от которого для корректной интерпретации требуется достаточный опыт. Линейный датчик располагают перпендикулярно коже непосредственно над сухожилием. Необходимо использовать ультразвуковой гель для того, чтобы большее количество волн возвращалось к датчику, что позволит получить хорошую панорамную и динамичную визуализацию сухожилия [270, 525]. Продольные коллагеновые волокна в толще ахиллова сухожилия отражают ультразвуковые волны и для хорошей визуализации предпочтительно использовать высокочастотные датчики [316]. Нормальное сухожилие выглядит гипоэхогенным лентообразным образованием, заключенным между двумя гиперэхогенными слоями. Эти слои разделены при расслабленном сухожилии и более компактны при его натяжении. При разрыве сухожилия ультразвуковое исследование обнаруживает нарушение его целостности с повышенной или пониженной эхогенностью, в зависимости от давности разрыва [362] (Рисунок 30).
Магнитно-резонансная томография позволяет детально оценить состояние концов полностью разорванного сухожилия [408]. Нормальное ахиллово сухожилие визуализируется как область низкой плотности сигнала на всех срезах. Оно постепенно сужается без фокальных дефектов. Темная полоса самого ахиллова сухожилия отделяется от области высокой плотности сигнала, которая соответствует жировой прослойке перед сухожилием. Хроническим разрывам соответствуют участки низкой плотности в режиме T1 и нарушение целостности сухожилия и участки разнородной плотности в режиме T2. Наиболее информативны саггитальные срезы (Рисунок 30).
Как мы уже отмечали, особым вариантом разрыва ахиллова сухожилия является реруптура, которая может произойти во время иммобилизации (4-6 недель), сразу после ее прекращения, на этапе окончательной ремоделяции сухожильной ткани (до 1 года) и после 1 года (истинная реруптура). Соответственно, особенности диагностики такого разрыва будут зависеть от варианта реруптуры.
Дифференциальный диагноз
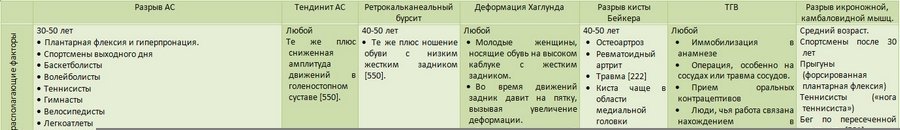
Дифференциальный диагноз разрыва ахиллова сухожилия проводится с повреждениями пяточной кости, разрывом икроножной и/или камбаловидной мышцы (чаще встречается разрыв медиальной головки икроножной мышцы), «ногой теннисиста», фасциальными разрывами, перитендинитами, артропатией, повреждениями t. tibialis posterior, деформацией Haglund (так называемый «надутый пузырь»), разрывом кисты Бейкера и тромбозом глубоких вен (Таблица 3) [485, 537, 676].
Таблица 3. Дифференциальная диагностика разрывов ахиллова сухожилия (АС)
Резюме
Диагноз разрыва ахиллова сухожилия достаточно часто может быть уверенно распознан по данным анамнеза и результатам осмотра, в ходе которого иногда удается пропальпировать западение между культями сухожилия. Однако в некоторых случаях анамнез может быть нетипичным, симптоматика – стертой, а западение невозможно определить пальпаторно за счет отека или ожирения. Более того, активная плантарная флексия при полностью разорванном ахилловом сухожилии может быть сохранена за счет других мышц (подошвенная мышца, длинная мышца, сгибающая пальцы стопы, длинный сгибатель большого пальца стопы, задняя большеберцовая мышца, длинная и короткая малоберцовые мышцы), что может служить причиной ошибочного диагноза.
Для того, чтобы уменьшить диагностические трудности, были предложены клинические тесты: тест сжатия голени Simmonds-Thompson, игольчатый тест O’Brien, тест сгибания в коленном суставе Matles и тест со сфингмоманометром Copeland. Точная чувствительность и специфичность каждого из этих тестов неизвестна, но, по мнению экспертов, для постановки диагноза разрыва ахиллова сухожилия будет достаточной регистрация двух положительных тестов из описанных. Знание этих клинических тестов поможет хирургу избежать необходимости эксплуатировать в сомнительных случаях такой дорогостоящий метод исследования, как магнитно-резонансную томографию. Из числа дополнительных методов инструментального исследования в диагностике могут помочь ультрасонографическое исследование и незаслуженно редко использующаяся мягкотканая рентгенография, но и в таких ситуациях знание клинических тестов в большинстве случаев позволит хирургу поставить диагноз без использования этих диагностических способов и, соответственно, не привлекая смежных специалистов, что иногда в силу ряда организационных причин очень важно. Быстрый и своевременный диагноз поможет быстрее начать адекватное лечение, а в случае с разрывами ахиллова сухожилия промедление в несколько суток плачевно сказывается на результатах лечения.
Помимо этого, знание клинических тестов может быть весьма полезным и в послеоперационном периоде. Например, нередки ситуации, когда в раннем послеоперационном периоде пациент падает на костылях, наступая на прооперированную буквально несколько дней назад ногу. В таком случае хирург стоит перед решением сложной задачи – есть ли у такого пациента реруптура, или нет? Если реруптуры нет, то пациента можно лечить по-прежнему, а если есть, то необходима повторная операция. При этом дополнительные методы исследования не всегда могут дать истинную картину: например, ретракция проксимальной культи еще не развилась или прорезывание нити с диастазом просто невелико. В таком случае МРТ или УЗИ могут дать ложноотрицательный результат реруптуры, в том числе и благодаря измененной в послеоперационном периоде анатомии и отеку. И вот в таких сложных случаях могут оказаться эффективными клинические тесты, в ходе которых врач может оценить динамику движений стопой сразу после операции и после травмы.
Статья предназначена исключительно для всестороннего информирования о заболевании и о тактике его лечения. Помните, что самолечение может навредить Вашему здоровью. Обратитесь к врачу.

